Caso clínico
Vila-Sánchez A, Moreno-López LA. Patología sistémica múltiple en la consulta dental. A propósito de un caso ¿especial?. Cient. Dent. 2021; 18; 5; 321-330
Patología sistémica múltiple en la consulta dental. A propósito de un caso ¿especial?
Introducción: La esperanza de vida en España es de las más altas del mundo. Este aumento en la esperanza de vida va unido a una mayor prevalencia de pacientes con pluripatología y polimedicación.
Por lo tanto, la probabilidad de encontrar un paciente con múltiple afectación sistémica y gran carga farmacológica ha aumentado, de tal manera que lo especial se convierte en habitual.
Caso clínico: Se presenta el caso clínico de una paciente con hipertensión, diabetes tipo II, hipotiroidismo, depresión, obesidad y déficit de vitamina D. Se hace una revisión de la actuación del odontólogo en la clínica cuando se presentan pacientes con dichos cuadros y las consideraciones a tener en cuenta con respecto a la prescripción y administración de medicación. El objetivo es presentar recomendaciones de tratamiento a partir de un caso clínico de una paciente con varias afecciones sistémicas en la que se realiza un tratamiento multidisciplinar. Para eso se ha realizado una revisión narrativa que se considera útil para la actividad clínica diaria
Conclusiones: Los pacientes con pluripatologías y con polimedicación no deben suponer un problema en la clínica dental. Sus patologías sistémicas suelen estar interrelacionadas y relacionadas con su patología oral por lo que mejoras esta contribuye a controlar mejor las otras. Deberíamos cuestionarnos a qué nos referimos cuando utilizamos el término “paciente especial”, ¿existe algún paciente que no sea especial?
Introduction: Life expectancy in Spain is one of the highest in the world. This increase in life expectancy is linked to a higher prevalence of patients with multiple pathologies and polypharmacy.
Therefore, the probability of finding a patient with multiple systemic involvement and a high drug burden has increased, in such a way that the special becomes common.
Clinical case: The clinical case of a patient with hypertension, type II diabetes, hypothyroidism, depression, obesity and vit D deficiency is presented. A review is made of the performance of the dentist in the clinic when patients with these conditions appear and the considerations to take into account with respect to the prescription and administration of medication. The objective is to present treatment recommendations based on a clinical case of a patient with several systemic conditions in which a multidisciplinary treatment is carried out. For this, a narrative review has been carried out that is considered useful for daily clinical activity.
Conclusions: patients with multiple pathologies and polymedication should not pose a problem in the dental clinic. Their systemic pathologies are usually interrelated and related to their oral pathology, so improvements in this one contribute to better control the others. We should ask ourselves what we mean when we use the term “special patient”, is there a patient who is not special?
El paciente médicamente comprometido y con presencia de varias comorbilidades en la actualidad es una situación cada vez más frecuente. Entre las patologías frecuentes que padecen los pacientes que pueden acudir a una consulta dental están la diabetes, la hipertensión, el hipotiroidismo, la ansiedad, la obesidad y déficits nutricionales como el de vitamina D1 .
La mayoría de estas condiciones son crónicas y necesitan un tratamiento farmacológico permanente. Además, se suelen encontrar de manera conjunta y el control de una de ellas influye en el control del resto de igual manera que el control de la enfermedad general influye en la salud oral y viceversa2 .
Como parte de nuestra asistencia sanitaria está el investigar la patología y la medicación que presentan nuestros pacientes en la clínica para conocer las posibles interacciones con el desarrollo de nuestra actividad odontológica, como una actividad sanitaria más. Por ello es imprescindible una formación del odontólogo en patología y farmacología general.
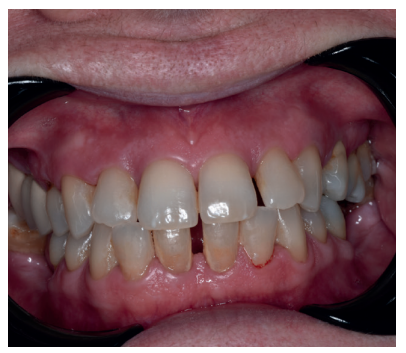
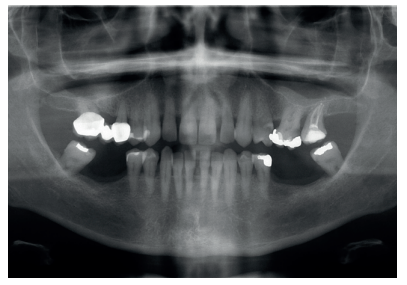
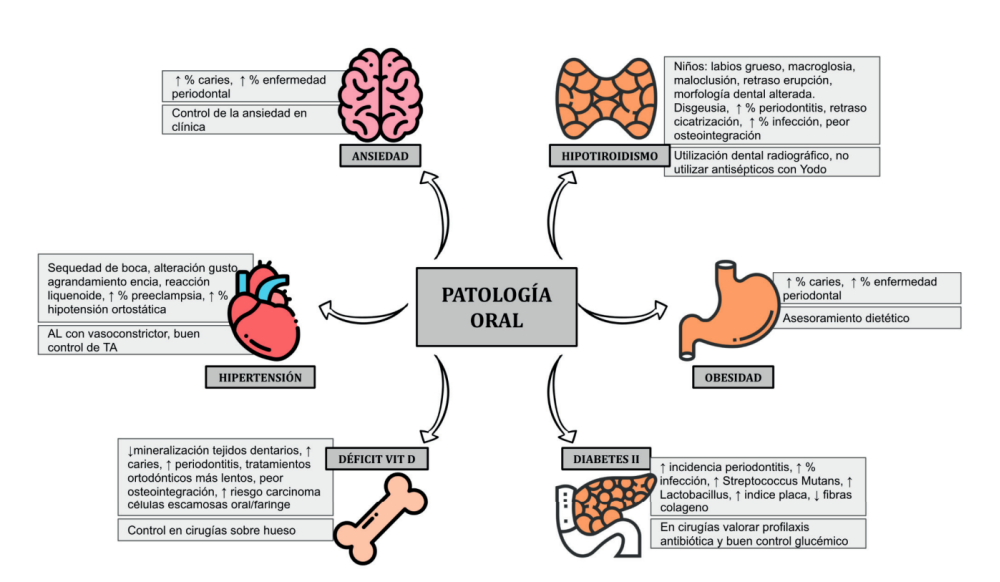
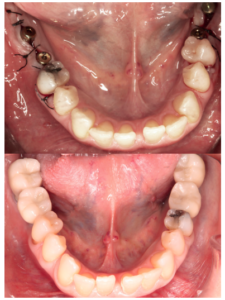
Paciente mujer de 55 años que acude a la consulta para rehabilitar protésicamente sectores posteriores (Figura 1). A nivel oral presenta patología dental y periodontal además de las ausencias de molares. Con necesidad de tratamiento quirúrgico, periodontal y restaurador (Figura 2).
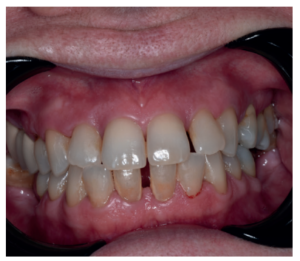
A nivel general la paciente padece diabetes tipo II, hipertensión, hipotiroidismo, obesidad, ansiedad y déficit de vitamina D.
Todas estas patologías están bajo control médico y están en tratamiento con Enalapril, Semaglutida, Metformina, Empagliflozina, L-Tiroxina, Topiramato, Lorazepam, Fluoxetina y Calcidiol.
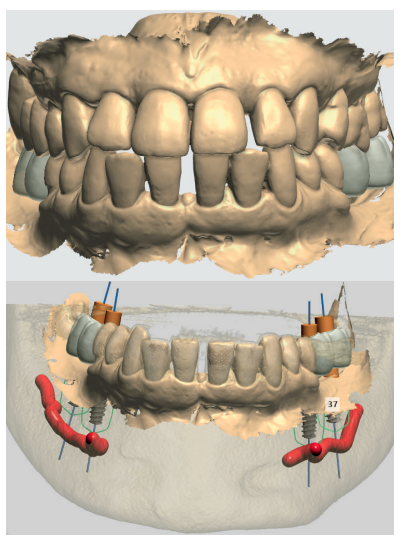
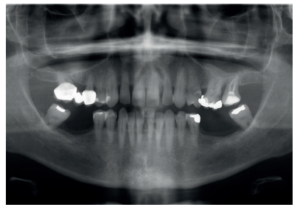
A nivel odontológico el diagnóstico y el tratamiento de la paciente presenta patología dental y periodontal además de las ausencias dentarias. Se realizaron obturaciones, tratamiento periodontal básico y quirúrgico, extracciones dentarias, rehabilitación con prótesis fija y tratamiento rehabilitador con implantes dentales (Figura 3).

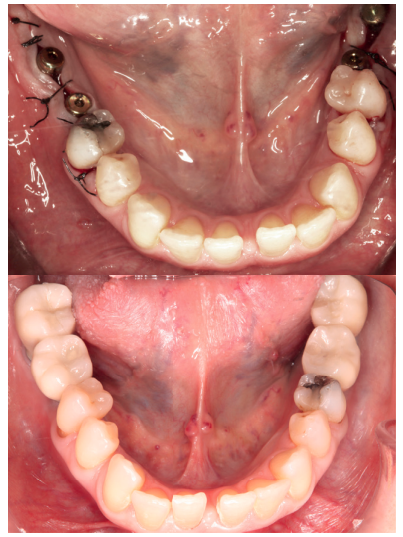
A pesar de la múltiple patología general y tratamientos farmacológicos que presentaba la paciente que podrían haber condicionado la realización de alguno de estos procedimientos. Tras un estudio detallado de la situación general de la paciente y diversas interconsultas con su médico de atención primaria se concluyó que no había condicionantes generales que impidieran llevar a cabo nuestros tratamientos intraorales (Figura 4). El control médico de sus patologías, la monitorización de las variables clínicas y el estudio de la situación de la paciente permitió realizar todas las actividades de prevención, diagnóstico y tratamiento que necesitaba. Después de los tratamientos propuestos existen resultados objetivos de mejoría en su salud periodontal y se ha conseguido rehabilitar su función masticatoria.
La adaptación de la actuación odontológica a la situación general de los pacientes es una parte más de nuestra tarea como sanitarios. Se realiza un estudio de las patologías que presentaba la paciente y de las adaptaciones en la consulta dental a estas patologías. Se ha tenido en cuenta tres aspectos en cada patología en estudio. En primer lugar, unas consideraciones sobre cada enfermedad y su afectación en la cavidad oral (Figura 5) y cómo condiciona esta patología y su tratamiento la actividad clínica; a continuación, la interacción de las patologías entre sí. Ya que se considera que su conocimiento es parte integrante de nuestra tarea como sanitarios dentro de la asistencia integrada de los pacientes. Por último, un esquema resumen de las patologías estudiadas y su infl uencia en la salud oral.
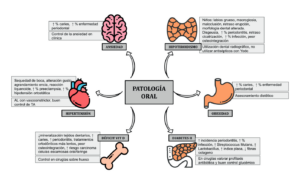
Hipertensión
La hipertensión arterial (HTA) se defi ne como una presión arterial sistólica (PAS) mayor de 140 mmHg o una presión arterial diastólica (PAD) mayor de 90 mmHg.
La clínica de la hipertensión puede ser no complicada que es aquella leve que no afecta a órganos diana, normalmente es asintomática y su diagnóstico es casual. Presenta síntomas como cefalea, zumbidos de oídos, epistaxis o mareos. También se puede presentar con repercusiones sistémicas que a nivel cardiaco puede manifestar hipertrofi a ventricular izquierda, insufi ciencia cardiaca congestiva o arterioesclerosis de vasos coronarios que puede derivar en una insufi ciencia cardiaca congestiva y cardiopatía isquémica. A nivel nervioso se puede producir accidente isquémico transitorio, infarto cerebral en territorios de carótida interna o vertebrobasilar e infartos lacunares que pueden desembocar en demencia vascular y hemorragia cerebral3 .
La HTA está asociada con un aumento de pérdida ósea. Su control farmacológico es un factor de protección frente al riesgo de fallo del implante, aumentando su supervivencia al mejorar su metabolismo óseo. De hecho, los antagonistas receptores de angiotensina (ARA) pueden ayudar a aumentar la densidad ósea.
Los medicamentos para la hipertensión arterial tienen efectos secundarios y pueden producir reacciones adversas. La mayoría de los pacientes no tienen efectos secundarios o son muy leves, pero es importante que el dentista los conozca. Los principales son xerostomía, disgeusia, agrandamiento gingival y reacciones liquenoides.
También se pueden presentar interacciones entre los antihipertensivos y los fármacos utilizados en odontología. Los anestésicos locales (AL) pueden aumentar la toxicidad de los fármacos betabloqueantes no selectivos. A su vez estos pueden aumentar los efectos adversos de la epinefrina.
Los antiinfl amatorios no esteroideos (AINES) en uso prolongado puede interaccionar con diuréticos, betabloqueantes, alfabloqueantes, IECAS4 .
Diabetes
La diabetes mellitus es una alteración del metabolismo que se caracteriza por una hiperglucemia crónica debido a la falta de secreción de insulina, que la insulina no realice su función o ambas. Este trastorno produce complicaciones microvasculares y cardiovasculares que incrementan sustancialmente la mortalidad asociada con la enfermedad.
La mayoría de los pacientes con diabetes tipo II presentan obesidad o mayor porcentaje de grasa corporal distribuida predominantemente en la región abdominal. Cuando se presenta junto al estrés u otra enfermedad como una infección puede producir cetoacidosis5 . Dentro de los síntomas de una diabetes no controlada se encuentra cansancio; infecciones en zonas genitourinario, aparatos respiratorio y urinario, encía o piel; hormigueo o entumecimiento en manos y pies; visión borrosa; difi cultad de cicatrización; polidipsia y polifagía6 . Además, la diabetes mellitus tipo II puede producir numerosas complicaciones microvasculares como las neuropatías, nefropatías o retinopatías; macrovasculares como la enfermedad cardiovascular, derrames o arteriopatía periférica y otras complicaciones como la enfermedad periodontal, reducida resistencia a las infecciones y problemas en el parto en mujeres con diabetes gestacional7 .
La diabetes está directamente relacionada con una mayor incidencia y progresión de la periodontitis. A su vez la presencia de patología periodontal está asociada con una mayor difi cultad para un correcto control glucémico en pacientes con diabetes8 . El tratamiento periodontal y la estabilización de la enfermedad periodontal ayuda a reducir la HbA1c9 . Pacientes con un estado glucémico mal controlado con periodontitis crónica y peri-implantitis muestran niveles altos de TNF-a, CCR5 y CXCR3.
Se ha descrito que los pacientes con niveles de HbA1c ≤7% presentan menos probabilidad de padecer periimplantitis, mientras que en pacientes con elevados niveles de HbA1c 7-9% presentan mayor riesgo. Esto señala que es más importante en control de la diabetes más que su presencia en el paciente o no10.
Los pacientes con diabetes tipo II son más propensos a necesitar prótesis removibles, tener índices de placa y cálculo más altos y mayor cantidad de Streptococos mutans y Lactobacillus que los pacientes no diabéticos. Así mismo tienen el fl ujo salival, la capacidad buffer y el pH menor que el grupo de pacientes diabéticos. Si se hace una evaluación de caries los pacientes con diabetes tipo II tienen menos dientes remanentes, mayor exposición radicular y mayor prevalencia de caries en las superfi cies radiculares que el grupo de no diabéticos11.
Hipotiroidismo
El hipotiroidismo primario es una enfermedad autoinmune que se diagnostica con una TSH sérica alta, la T4 libre sérica baja y T3 libre sérica baja o normal12.
Al presentar niveles bajos de hormona tiroidea, las células del cuerpo no reciben sufi ciente hormona tiroidea y los procesos corporales empiezan a trabajar con lentitud. Comienza a nivel clínico con un aumento de la fatiga y sensación de frío.
Los principales síntomas que presentan pueden ser, neuromusculares (espasmos musculares y hormigueo); psicológicos y psiquiátricos (irritabilidad, ansiedad, depresión y trastorno de la personalidad) neurológicos (pérdida de memoria y síndromes parkinsonianos relacionados con la calcifi cación intracraneal); cardíacos (arritmias cardiacas, prolongación intervalo QT y excepcionalmente insufi ciencia cardiaca); cutáneos (piel seca y escamosa, uñas quebradizas, alopecia y cabello reseco); renales (riesgo de litiasis e insufi ciencia renal); digestivo (estreñimiento) y oculares (cataratas)13.
Los trastornos tiroideos infl uyen en el metabolismo óseo, en concreto la hormona T4 y en menor proporción la T3. Además, regulan funciones homeostáticas y la cicatrización.
En niños hipotiroideos se puede observar labios gruesos, macroglosia, maloclusión y retraso en la erupción de los dientes. A largo plazo el hipotiroidismo grave puede afectar al crecimiento craneoencefálico y al desarrollo dental que incluye la impactación de segundos molares por un desequilibrio en la reabsorción de la rama mandibular.
En la boca se puede encontrar además disgeusia, erupción tardía, mala salud periodontal, morfología dental alterada y cicatrización tardía de las heridas, esto aumenta la susceptibilidad de complicaciones. Hay que extremar la precaución en el uso de antisépticos quirúrgicos, que incluyen el yodo, porque pueden aumentar el riesgo de tiroiditis o hipotiroidismo sobre todo en pacientes con tendencia a la inmunidad14.
En el caso de realizar cirugías óseas hay que tener en cuenta que el hipotiroidismo disminuye el reclutamiento, la maduración y la actividad de las células óseas posiblemente por la interacción disminuyendo los niveles de insulina. El défi cit de hormona tiroidea está relacionado con el fracaso de los implantes. Existe evidencia de que el hipotiroidismo controlado no afecta a la supervivencia de los implantes15, 16.
Obesidad
Según la OMS la obesidad y el sobrepeso es la acumulación anormal o excesiva de grasa que puede ser perjudicial para la salud. La sintomatología de la obesidad es variada puede producir apnea del sueño, dolor de espalda y/o articulaciones, sudoraciones excesivas, intolerancia al calor, infecciones en pliegues cutáneos, fatiga, depresión, sensación de fatiga, acantosis nigricans, aparición de estrías, edemas, varices y cambio de personalidad.
El tratamiento de la obesidad es multidisciplinar, ya que se busca la mejora de los hábitos alimenticios, el incremento de la actividad física, el apoyo conductual y la administración de fármacos cuando sea indicada su utilización. En casos de obesidad mórbida o extrema se puede recurrir a la cirugía.
Las personas con obesidad suelen tener dietas con altos niveles de azúcares y carbohidratos, esto se traduce en un alto riesgo de padecer caries o enfermedad periodontal. Son el principal sustrato de las bacterias que causan la patología periodontal y cariosa.
Además, las personas que padecen obesidad muchas veces presentan locus de control externo que hace que perciban que el origen de sus eventos, conductas y su propio comportamiento es externo a él. Esto puede ser una difi cultad para que desarrolle las tareas de higiene, control de placa y hábitos de dieta necesarios para la salud oral17. La obesidad suele ir acompañada por otras enfermedades crónicas que pueden agravar la situación como la diabetes o enfermedades cardiovasculares18.
Ansiedad
La ansiedad se describe como un estado interno, propio de cada persona que se experimenta cuando hay temor por la integridad de nuestro yo (autoestima). Es una respuesta emocional individual que depende de la naturaleza de la persona.
Según la SEAS (Sociedad Española para el Estudio de la Ansiedad y el Estrés), los síntomas se pueden dividir en tres niveles cognitivos: subjetivos, fi siológicos o motores19.
Las afecciones mentales repercuten en la salud sistémica y por ello a la salud bucal. Está descrito que la ansiedad puede infl uir en la incidencia de enfermedades bucales pero los resultados han sido inconsistentes.
Las enfermedades dentales y periodontales van a verse exacerbadas por episodios de ansiedad y además la persona con ansiedad general es una persona que no se encuentra física y mentalmente bien y tiende a recurrir a hábitos nocivos y parafunciones como comida ultra procesada, alteración del sueño, apretar más los dientes, etc. Estos hábitos tienen un manejo clínico muy complicado precisamente por el cuadro de ansiedad del paciente20.
Déficit de vitamina D
La patología asociada por défi cit de vitamina D (25-OHD3) más específi ca es la osteopatía por défi cit de vitamina D que presenta síntomas inespecífi cos. Cursa con dolor sordo que aumenta con la actividad y el peso, debilidad muscular asociada a hipotonía en movimientos como subir o bajar escaleras o levantarse de la silla.
A nivel óseo lo que se encuentra es disminución de la densitometría, puede aparecer osteopenia y mayor descenso de hueso cortical que el trabecular. En la radiografía se detecta una reducción en la densidad ósea y la posible aparición de pseudofracturas como líneas radiolúcidas que cruzan los márgenes del hueso. Hay estudios que relacionan niveles bajos de 25-OH-D3 por debajo de 20 ng/mL con mayor riesgo de padecer cáncer, infección, enfermedad cardiovascular y metabólica21,22.
El défi cit de vitamina D afecta a la mineralización ósea y dental. Su explicación biológica se basa en que produce una hipocalcemia con aumento de los niveles de paratohormona (PTH)23.
Además de con el metabolismo óseo, los niveles de vitamina D se han relacionado con la salud periodontal. Por un lado, ante niveles bajos de Vit. D se pueden encontrar niveles altos de biomarcadores infl amatorios y mayor infi ltración celular en pacientes con periodontitis frente a pacientes sanos. También se encuentra una menor velocidad en los movimientos dentales en los tratamientos ortodónticos. Por otro lado, los niveles altos de vitamina D se han relacionado con menor sangrado en el sondaje y con mejor osteointegración de los implantes (mejor volumen óseo, mejor trabeculado óseo y mejor contacto hueso-implante)24.
Gracias al aumento en la esperanza de vida ha habido un incremento de los pacientes con múltiples patologías. En muchas ocasiones se tratan de cuadros crónicos, con etiología múltiple e interconectada y que ocasiona que los pacientes estén en tratamiento con múltiples fármacos.
Según el Instituto Nacional de Estadística (INE) el 60% de las muertes en España se deben a enfermedades crónicas y es la principal causa de muerte en los países desarrollados. En 2019 en España murieron 116.615 personas por enfermedades del sistema circulatorio, 113.059 personas por tumores, 47.681 personas por enfermedades del sistema respiratorio, 26.120 de enfermedades del sistema nervioso y órganos de los sentidos y 22.896 de trastornos mentales y del comportamiento. A pesar de que en 2019 se produjo una disminución de la mortalidad de 2,8% frente a 2018, el número de personas con patologías crónicas aumentó. En España las patologías crónicas que afectan a más personas son hipertensión (13,5 millones de pacientes) y diabetes mellitus (4 millones de pacientes)25.
En muchas ocasiones la coexistencia de diferentes comorbilidades hace que pueda existir una interacción entre estas. De tal manera que intervenir sobre una de ellas puede afectar a la evolución de otras. El dentista puede mejorar la situación general del paciente, aunque su intervención en salud no afecte de forma directa a todas las patologías del paciente. Es decir, mejorando los aspectos orales de algunas de sus enfermedades sistémicas se puede mejorar la evolución de toda la patología en conjunto del paciente debido a esa interacción entre patologías.
Se debe conocer la interacción de estas patologías para valorar de forma global la posibilidad de mejoría de nuestro paciente. A continuación, se relata las interacciones de las patologías en el caso concreto (Figura 6).
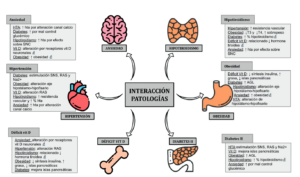
Diabetes-HTA
La sinergia entre la hipertensión y la diabetes aumenta el riesgo de padecer isquemia cerebrovascular, retinopatía y disfunción renal. Además, la diabetes y la resistencia a la insulina puede preceder a una hipertensión provocada por la estimulación del sistema nervioso simpático, el sistema renina-angiotensina y la promoción de la retención de sodio. Un incremento de glucosa en sangre y una presión arterial elevada puede afectar a las células endoteliales vasculares que supondría mayor estrés oxidativo. Los pacientes con diabetes tipo II pueden desarrollar enfermedad renal pero la hipertensión que se desarrolla se produce frecuentemente sin afección renal y a menudo está asociado a la obesidad26.
Diabetes-obesidad
La diabetes y la obesidad están relacionadas y fi siológicamente se explica por la resistencia a la insulina y la defi ciencia de insulina. Los valores plasmáticos de ácido grasos se mantienen tanto en estado basal como después de la ingesta, lo cual colabora en la resistencia a la insulina.
El uso de lípidos independientemente de la glucosa muestra el aumento de oxidación de aquellos que induce una disminución de la captación de la glucosa por el músculo y la disminución de la síntesis del glucógeno en el sistema músculo esquelético. Además, la infl amación está caracterizada por un aumento de linfocitos T y macrófagos que producen un incremento de las citoquinas proinfl amatorias que favorecen el mantenimiento de la infl amación sistémica y la resistencia a la insulina. De nuevo interviniendo sobre la mejoría de la salud periodontal no solo se mejora el control de glucemia de nuestro paciente, sino que se ayuda a el control de la obesidad.
Esto mismo sucede con las alteraciones del sueño en personas con diabetes tipo II y con obesidad por una reducción de la leptina y un aumento de grelina, que además promueven comer en exceso, lo cual implica un círculo repetitivo27.
Diabetes-Défi cit Vit D
Hay una propuesta que estudia la vitamina D como moduladora de la síntesis de insulina en las células -pancreáticas a través de la mejora morfológica de los islotes pancreáticos y disminuyendo su apoptosis. Una defi ciencia de vitamina D conduce a la secreción alterada de insulina mientras que unos niveles normales rectifi can la carencia28.
Diabetes-Hipotiroidismo
A nivel endocrino, un estudio de Joff y Distiller29 en 2014 sugirió que el uso de Metformina, medicamento de primera elección en diabetes mellitus tipo II, podría proteger contra el hipotiroidismo. Una diabetes mal controlada puede inducir a error en las pruebas de la función tiroidea similar por producir niveles más bajos de hormona tiroidea.
Hipotiroidismo-HTA
La hormona tiroidea también modifi ca las vías moleculares de los vasos y del corazón. El hipotiroidismo aumenta la resistencia vascular y hasta el triple de prevalencia de hipertensión30.
Hipotiroidismo-Obesidad
Una disminución de la función hipotiroidea conduce a su vez a un aumento del peso corporal.
Cuando hay obesidad los receptores T3 disminuyen y la retroalimentación con la TSH se reduce31. La acumulación de grasa se ha relacionado con niveles bajos de T4 y niveles más altos en individuos con hipotiroidismo y con sobrepeso32.
Défi cit Vitamina D-Obesidad
En el caso de la vitamina D esta actúa inhibiendo la acumulación de grasa, aumenta la síntesis de insulina y preserva las células de islotes pancreáticos, disminuye la resistencia a la insulina y reduce el hambre, favoreciendo el control de la obesidad. Su mecanismo de acción es la inhibición de los factores de transcripción de los adipocitos y acumulación de grasa durante la fase de diferenciación33.
Défi cit Vitamina D-Hipotiroidismo
La relación de la vitamina D está relacionada con la patogénesis del hipotiroidismo, pero los hallazgos en la relación entre los niveles de Vitamina D no se corresponden con los resultados de los ensayos que evalúan los suplementos de la vitamina en la patología del tiroides34.
Déficit de Vitamina D-HTA
Un déficit de vitamina D se ha asociado con niveles más altos de presión arterial por la alteración del sistema renina-angiotensina-aldosterona que afecta a la función endotelial y la prevención del hiperparatiroidismo secundario. Esta relación se ha encontrado en varios metaanálisis pero aún está por determinar si existe una relación de causalidad35,36.
Obesidad-HTA
En el caso de la obesidad si está localizada en el abdomen es un determinante para la elevación de la presión arterial. Igualmente, si se obtiene una reducción significativa del sistema renina-angiotensina, de la actividad simpática, de la resistencia a la insulina y otros factores metabólicos sí se produce una reducción de peso37.
Ansiedad- Diabetes
En la diabetes, los niveles de ansiedad son más bajos cuando hay un control de la glucemia correcto38,39. La ansiedad está asociada significativamente con la edad, la obesidad, el control glucémico deficiente, la terapia insulínica, la nefropatía y la neuropatía. Una terapia multidisciplinar abordando la terapéutica psicológica es efectiva sobre todo en conductas de autoculpa y abandono del comportamiento40.
Ansiedad-HTA
Al igual que otras enfermedades crónicas, los pacientes hipertensos presentan una carga emocional alta que puede desarrollar trastornos de la salud como ansiedad. La hipertensión puede aumentar la morbilidad y la mortalidad por eventos cardiovasculares acelerados41.
Ansiedad-Hipotiroidismo
Aunque los efectos no están claros por la complejidad de la interacción de la neurotransmisión, son muchos los autores que asocian la ansiedad con el hipotiroidismo42.
Ansiedad-Déficit de Vitamina D
Hay teorías que valoran la posibilidad de que la vitamina D tenga un efecto directo sobre el estado de ánimo que está relacionado con la reducción de la exposición a la luz solar o la mala alimentación que tienen importancia en la salud anímica43.
Ansiedad-Obesidad
La obesidad y la ansiedad están íntimamente relacionados. Muchos pacientes con obesidad presentan ansiedad asociada con la ingesta de alimentos, es un círculo negativo que se retroalimenta. Las personas obesas tienen problemas de hábitos, sobre todo alimenticios, los bajos niveles de autoestima y la calidad de vida. Un tratamiento psicológico trabajando la salud física y los hábitos, mejoran los resultados en los estudios de obesidad44.
Todas estas interacciones demuestran como mejorando los aspectos de salud oral que los profesionales de la salud dental pueden controlar, se está interviniendo sobre el conjunto de patologías de nuestro paciente. Mejorando su salud periodontal se puede conseguir el control de la glucemia, intervenir en la sinergia entre diabetes, hipertensión y obesidad. A la vez mejorando el control de estas patologías se interviene sobre la ansiedad y el hipotiroidismo. Cuando el paciente presente una mejor salud oral en general y se rehabilite su función masticatoria, se intervendrá así sobre la mejora de sus hábitos de dieta que influye en la obesidad, ansiedad y a la vez en el resto de las patologías como se ha señalado.
En resumen, las patologías sistémicas están íntimamente relacionadas y la descompensación de una de las afecciones puede desencadenar efectos indeseables de otras patologías.
Los profesionales de la salud oral son parte de la atención general sanitaria de los pacientes. Para poder ejercer con competencia esta tarea en cada paciente se deben conocer todas sus patologías sistémicas.
Además de conocerlas se debe saber cómo interaccionan entre sí y cómo la actividad sanitaria influye en todas ellas, así como estas patologías generales pueden influir en las actividades que se realicen.
La tarea como clínicos obliga a adaptarse a las patologías de cada paciente, conociendo como la intervención local afecta a la salud general del paciente.
Para poder llevar a cabo todas estas tareas el mejor instrumento que hay es realizar una buena historia clínica y cuestionarnos ¿qué paciente no es especial?
Rivas Costa G, Domínguez Berjón MF, Astray Mochales J, Gènova Maleras R, Rodríguez Laso A, Esteban Vasallo MD. Características epidemiológicas de la pluripatología y su influencia en la utilización de servicios sanitarios a partir de una encuesta de salud. Madrid, 2007. Rev Esp Salud Publica 2009;83(6):835- 846.
Tavares M, Lindefjeld Calabi KA, San Martin L. Systemic diseases and oral health. Dental Clinics of North America 2014;58:797-814.
Bescós E, Crespo A, Arias C, Chaparro M. Hipertensión arterial [Internet] Málaga: Hospital Clínico Universitario Virgen de la Victoria. 2015. Disponible en: http:// www.medynet.com/usuarios/jraguilar/ Manual%20de%20urgencias%20y%20 Emergencias/htaurg.pdf [Consultado y citado junio 2021]
Southerland JH, Gill DG, Gangula PR, Halpern LR, Cardona CY, Mouton ChP Dental management in patients with hypertension: challenges and solutions. Clin Cosmet Invest Dent 2016;8:111.
Ministerio de Sanidad. Gobierno de España. Disponible en: https://www. mscbs.gob.es/ ciudadanos/enfLesiones/ enfNoTransmisibles/diabetes/diabetes. htm. [Consultado y citado junio 2021].
Fundación de la Sociedad Española de Diabetes: https://fundacion.sediabetes. org/. [Consultado y citado junio 2021].
Papatheodorou K, Banach M, Bekiari E, Rizzo M, Edmonds M. Complications of Diabetes 2017. J Diabetes Res 2018: Article ID 3086167.
Taylor GW, Borgnakke WS. Periodontal disease: associations with diabetes, glycemic control and complications. Oral Dis 2008;14:191-203.
Daniel R, Gokulanathan S, Shanmugasundaram N, Lakshmigandhan M, Kavin T. Diabetes and periodontal disease. J Pharm Bioallied Sci 2012; Suppl 2:S280-2.
Venza I, Visalli M, Cucinotta M, D Grazia G, Teti D, Venza M. Proinflammatory gene expression at chronic periodontitis and peri‐implantitis sites in patients with or without type 2 diabetes. J Periodont 2010;81:99-108.
Hintao J, Teanpaisan R, Chongsuvivatwong V, Dahlen G, Rattarasarn C. Root surface and coronal caries in adults with type 2 diabetes mellitus. Com Dent Oral Epidemiol 2007;35:302-309.
Maldonado C. Prevalencia de disfunción tiroidea en la población española. Implicación del hierro en la fisiología tiroidea. Tesis Doctoral. Universidad de Málaga. Facultad de Medicina; 2017.
Sociedad Española Endocrinología y Nutrición. Disponible en: https:// www. seen.es/portal. [Consultado y citado junio 2021].
Chandna S, Bathla M. Oral manifestations of thyroid disorders and its management. Indian J Endocrinol Metab 2011; 15(suppl2):s113.
Hwang D, Wang HL. Medical contraindications to implant therapy: Part II: Relative contraindications. Implant Dent 2007;16: 13-23.
Attard N, Zarb GA. A study of dental implants in medically treated hypothyroid patients. Clin Implant Dent Relat Res 2002;4(4):220-231.
Levine R. Obesity and oral disease–a challenge for dentistry. Br Dent J 2012;213:453-456.
Represa González JC. Estado de salud bucodental en obesos mórbidos. Tesis Doctoral. Universidad Complutense de Madrid. Facultad de Odontología; 2005.
Sociedad Española para el estudio de la ansiedad y el estrés. Disponible en: https://webs.ucm.es/info/seas/faq/ ansiedad.htm. [Consultado y citado junio 2021]
Mohammadi T, Sabouri A, Sabouri S, Najafipour H. Anxiety, depression, and oral health: A population-based study in Southeast of Iran. J Dent Res 2019; 16(3):139.
Jetter A, Egli A, Dawson-Hughes B, y cols. Pharmacokinetics of oral vitamin D3 and calcifediol. Bone 2014; 59:14-19.
Quesada JM, Bouillon R. Is calcifediol better than cholecalciferol for vitamin D supplementation? Osteoporosis Int 2018;29:1697-1711.
Botelho J, Machado V, Proença L, Delgado AS, Mendes JJ. Vitamin D deficiency and oral health: A comprehensive review. Nutrients 2020;12:1471.
Nastri L, Moretti A, Migliaco S, y cols. Do Dietary Supplements and Nutraceuticals Have Effects on Dental Implant Osseointegration? A Scoping Review. Nutrients 2020;12:268.
Instituto Nacional de Estadística. Defunciones según causa de muerte. año 2020. Disponible en:https://www.ine. es/dyngs/INEbase/es/operacion.htm? c=Estadistica_C&cid=1254736176780& menu=ultiDatos&idp=1254735573175. [Consultado y citado junio 2021].
American Diabetes Association. Hypertension management in adults with diabetes. Diabetes care 2004;27(suppl 1): s65-s67.
Verma S. Hussain ME. Obesity and diabetes: an update. Diabetes Metab Syndr Clin Res Rev 2017;11:73-79.
Mathieu C, Gysemans C, Guilietti A, Bouillon R. Vitamin D and diabetes. Diabetologia 2005;48:1247-1257.
Joffe B, Distiller LA. Diabetes mellitus and hypothyroidism: strange bedfellows or mutual companions? World J Diabetes 2014;5:901.
Fuentes LB, Haydeé G, Orellano GO, Trujillo L. Hypothyroidism as a Potential Risk Factor in Hypertensive Patients. Int J Sci 2013;2:22-27.
Verma A, Jayaraman M, Kumar HK, Modi KD. Hypothyroidism and obesity. Saudi Med J 2008;29:1135-1138.
Sanyal D, Raychaudhuri M. Hypothyroidism and obesity: An intriguing link. Indian J Endocrinol Metab 2016;20:554.
Mackawy AMH, Al-AyedL BM, AlRashidi BM. Vitamin D deficiency and its association with thyroid disease. Int J Health Sci 2013;7:267.
Muscogiuri G, Tirabassi G, Bizzaro G, y cols. Vitamin D and thyroid disease: to D or not to D? Eur J Clin Nutr 2015;69: 291–296.
Pilz S, Tomaschitz A, Ritz E, Pieber TR. Vitamin D status and arterial hypertension: a systematic review. Nat Rev Cardiol 2009;6(10):621-630.
Kunutsor SK, Apekey TA, Steur M. Vitamin D and risk of future hypertension: meta-analysis of 283,537 participants. Eur J Epidemiol 2013;28(3):205-21.
Sevavalle G, Grassi G. Obesity and hypertension. Pharmacol Res Commun 2017; 122:1-7.
Collins MM, Corcoran P, Perry IJ. Anxiety and depression symptoms in patients with diabetes. Diabetic Med 2009;26:153-161.
Grigsby AB, Andersen RJ, Freedland KE, Clouse RE, Lustman PJ. Prevalence of anxiety in adults with diabetes: a systematic review. J Psychosomat Res 2002;53:1053-60.
Tunkay T, Musabak I, Gok D, Kutlu M. The relationship between anxiety, coping strategies and characteristics of patients with diabetes. Health Qual Life Outcomes 2008;6:1-9.
Graham N, Smith DJ. Comorbidity of depression and anxiety disorders in patients with hypertension. J Hypertens 2016;34:397-398.
Fischer S, Ehlert U. Hypothalamicpituitary-thyroid (HPT) axis functioning in anxiety disorders. A systematic review. Depress Anxiety 2018;35:98-110.
Armstrong DJ, Meenagh GK, Bickle I, H Lee AS, Curran ES, Finch MB. Vitamin D deficiency is associated with anxiety and depression in fibromyalgia. Clin Rheumatol 2007;26:551-554.
Jorm AF, Korten AE, Christensen H, Jacomb PA, Rodgers B, Parslow RA. Association of obesity with anxiety, depression, and emotional well‐being: a community survey. Aust N Z Publ Health 2003;27:434-440.

Vila-Sánchez, Ana
Graduada en Odontología, Práctica Privada. Madrid.
Moreno-López, Luis Alberto
Profesor contratado doctor, Universidad Complutense de Madrid (UCM).