Puesta al día
Santmartí Oliver M, Domínguez Gordillo A Á, Madrigal Martínez-Pereda C, Cerero Lapiedra R. Valoración de las diferentes opciones de tratamiento en el manejo clínico del Síndrome de Boca Ardiente (SBA). Cient. Dent. 2022; 19; 2; 91-101
Valoración de las diferentes opciones de tratamiento en el manejo clínico del Síndrome de Boca Ardiente (SBA)
Introducción: El Síndrome de Boca Ardiente (SBA), cuya definición y fisiopatología continúan siendo un tema de debate actual, tampoco cuenta con unas pautas universalmente aceptadas para su tratamiento. Por ello, el objetivo del presente trabajo es presentar una valoración de los distintos tratamientos para el manejo clínico de los pacientes con SBA en base a la evidencia científica disponible, para que se valore su aplicación en cada caso concreto.
Material y métodos: Se realizó una búsqueda en las bases de datos de PubMed (MEDLINE) y The Cochrane Library (Wiley) sobre los distintos tratamientos del SBA. Con los datos obtenidos respecto a la efectividad de cada modalidad terapéutica y los efectos adversos que produce, se han elaborado tres diferentes líneas de tratamiento.
Resultados: En la primera línea de tratamiento encontramos los chicles, la LLLT (terapia con láser de baja potencia, en inglés), el protector lingual, la psicoterapia, clonazepam tópico, ALA (ácido alfa-lipoico, en inglés) y la Catauma.
Conclusión: Hacen falta más investigaciones que brinden una orientación suficiente a los clínicos sobre las modalidades terapéuticas efectivas y que permitan establecer una correcta estrategia en el manejo del SBA.
Introduction: The definition and pathophysiology of Burning Mouth Syndrome (BMS) remain a subject of ongoing debate, and there are no universally accepted guidelines for its treatment. Therefore, the objective of this paper is to present an assessment of the different treatments for the clinical management of patients with BMS on the basis of the available scientific evidence, so that their application in each specific case can be assessed.
Material and methods: A search was carried out in the PubMed (MEDLINE) and The Cochrane Library (Wiley) databases on the different treatments for BMS. With the data obtained regarding the effectiveness of each therapeutic modality and the adverse effects it produces, three different lines of treatment have been developed.
Results: The first line of treatment includes chewing gum, LLLT (low level laser therapy), tongue guard, psychotherapy, topical clonazepam, ALA (alpha lipoic acid) and Catauma.
Conclusion: Further research is required to provide sufficient guidance to clinicians on effective therapeutic modalities and to establish a correct strategy in the management of BMS.
El Síndrome de Boca Ardiente (SBA) ha recibido diversas definiciones desde que se describió por primera vez. La última de ellas aparece en 2020 en la primera edición de la Clasificación Internacional del Dolor Orofacial (ICOP, en inglés)1 propuesta por la Sociedad Internacional de las Cefaleas (IHS, en inglés). El SBA se define como una sensación de ardor o disestesia intrabucal que recurre de manera diaria durante más de dos horas al día en un período superior a tres meses, sin lesiones causales evidentes en la exploración clínica o la investigación (Tabla 1). Dicha entidad está clasificada dentro de la categoría de “dolor orofacial idiopático”, es decir, que no se le puede atribuir ninguna causa conocida. Sin embargo, en la tercera edición de la Clasificación Internacional de las Cefaleas (ICHD- III, en inglés)2 , propuesta por la misma sociedad tan solo dos años antes, se incluye el SBA dentro de las “lesiones dolorosas de los pares craneales y otros dolores faciales”, atribuyéndole así un origen neuropático.

Miller y cols.3 cuestionan si realmente se puede considerar el SBA como un síndrome, ya que los pacientes no siempre sufren el conjunto consistente de características clínicas (disgeusia y/o xerostomía), que lo constituirían. Proponen como término más adecuado el de Trastorno de Boca Ardiente.
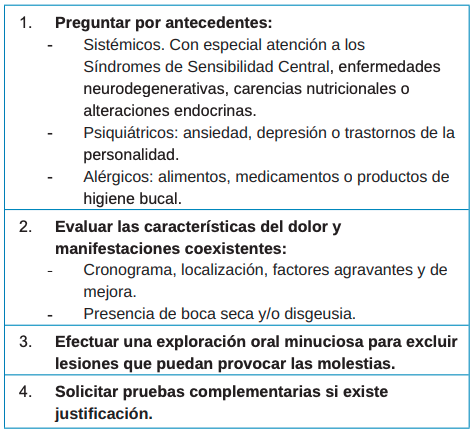
Actualmente existe consenso respecto a que el ardor bucal secundario a un trastorno local o sistémico no se debe considerar SBA. No se acepta que exista un SBA primario y otro secundario. No se procederá al diagnóstico de SBA hasta que todas las posibles alteraciones estén tratadas y/o controladas y se haya descartado cualquier otra posible etiología del ardor bucal (Tabla 2)1,2,4.
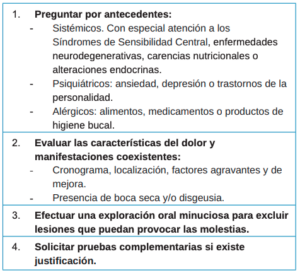
La prevalencia del SBA es particularmente alta entre mujeres de mediana edad, coincidiendo con el período de peri y posmenopausia5 . La sintomatología suele ser bilateral, aunque no se descarta el diagnóstico si es unilateral. La localización más frecuente de la sensación de ardor son los dos tercios anteriores de la lengua, seguida del dorso y de los bordes laterales, parte anterior del paladar duro, mucosa labial y encía1,2.
La fisiopatología del SBA es aún desconocida, aunque existe una evidencia creciente que sugiere que podría tener un origen neuropático existiendo alteraciones en diferentes niveles del sistema nervioso central o periférico que podrían estar involucradas en su patogenia1,2,6. Se han propuesto tres hipótesis distintas sobre su origen neuropático: que se trate de una neuropatía sensorial periférica de fibras pequeñas; una neuropatía subclínica del sistema trigeminal (nervio lingual, nervio mandibular o nervio trigémino completo); o que lo cause una hipofunción de las neuronas dopaminérgicas6.
Por otro lado, Yunus7 incluyó el SBA dentro de los Síndromes de Sensibilidad Central (SSC) junto a otros trastornos médicos sin causa orgánica aparente (como por ejemplo la fibromialgia, la migraña y los trastornos temporomandibulares) que estarían vinculados por un mecanismo común de sensibilización central, en la que existiría una hipersensibilidad a estímulos nocivos y no nocivos (hiperalgesia y alodinia). Todos estos síndromes comparten múltiples síntomas, que incluyen dolor, fatiga, sueño no reparador y dificultades psicosociales8 .
La falta de evidencia científica en cuanto a la etiología del SBA conlleva que, actualmente, la estrategia terapéutica se centre en la reducción del ardor y en una mejora en la calidad de vida, sin pautas universalmente aceptadas9 . Las diferentes opciones terapéuticas que se han propuesto para el manejo de los síntomas relacionados con el SBA pueden dividirse, según su origen, en no farmacológicas o farmacológicas, y estas según su aplicación de forma tópica o sistémica.
El objetivo del presente trabajo es presentar al práctico clínico una valoración de los distintos tratamientos para el manejo clínico de los pacientes con SBA en base a la evidencia científica disponible para que se valore su aplicación en cada caso concreto.
La explicación detallada de las teorías sobre los mecanismos involucrados en la patogénesis del SBA, así como del mecanismo de acción de los distintos tratamientos exceden los objetivos del presente artículo.
Estrategia de búsqueda y criterios de inclusión
Se realizó una búsqueda en las bases de datos de PubMed (MEDLINE) y The Cochrane Library (Wiley) mediante la combinación de términos MeSH y términos libres: “Burning Mouth Syndrome”[Mesh] AND (“Therapeutics”[Mesh] OR management OR treatment). La búsqueda se completó mediante la selección manual de las referencias citadas en revisiones sistemáticas relacionadas.
Se incluyeron ensayos clínicos (aleatorizados o no), estudios de cohortes y estudios de casos y controles, con al menos 10 participantes, publicados en inglés o español, que evaluaran la efectividad de cualquier modalidad terapéutica utilizada para tratar el SBA. No hubo restricción en cuanto a la fecha de publicación. Se excluyeron estudios in-vitro o en animales, reportes de casos y estudios transversales. De los 609 estudios encontrados en la búsqueda inicial, después de aplicar los criterios de inclusión y exclusión y descartar artículos irrelevantes en base al título y al resumen, finalmente se seleccionaron 56 artículos.
Síntesis de datos
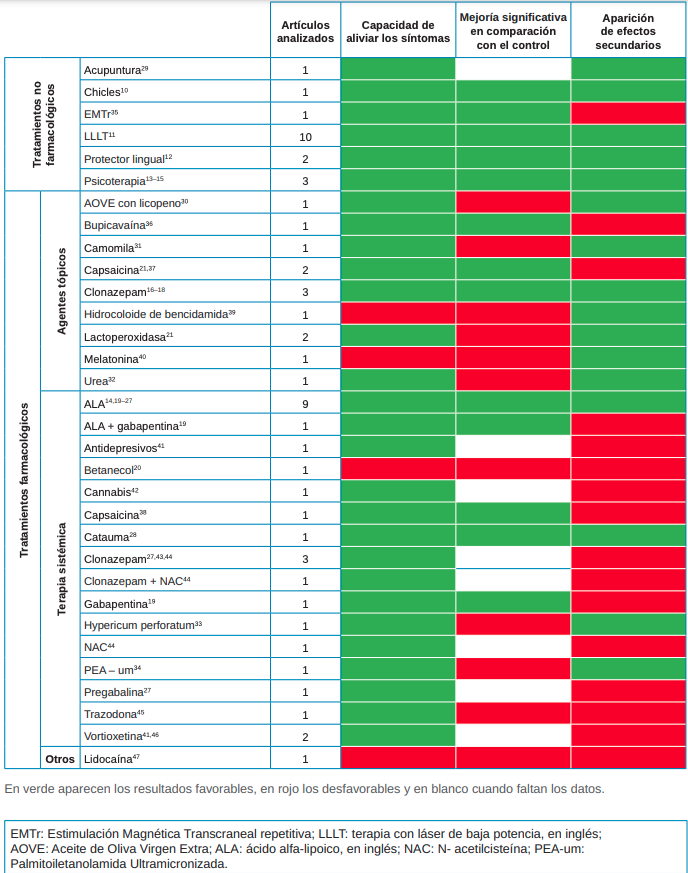
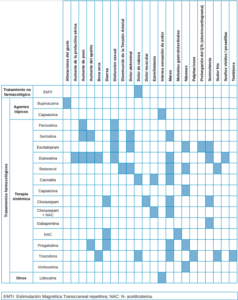
Las diferentes modalidades terapéuticas utilizadas para el manejo del SBA se han resumido en una tabla, en la que se ha considerado:
- Artículos analizados: se trata del número de artículos analizados para cada modalidad. En las siguientes variables se ha considerado el resultado reportado por la mayoría y, en caso de que haya únicamente dos artículos, se ha considerado el resultado de aquel con una muestra más numerosa.
- Capacidad de aliviar los síntomas: en caso de que la modalidad terapéutica estudiada haya mostrado una mejoría la casilla aparece en verde. De lo contrario, se muestra en rojo.
- Mejoría significativa en comparación con el grupo control: en verde aparecen los datos favorables y en rojo los desfavorables. En blanco aparecen aquellas modalidades terapéuticas que no han sido comparadas con un grupo control (sin datos).
- Aparición de efectos secundarios: en verde aparecen aquellas modalidades que, en caso de haberse comparado con un grupo control las diferencias entre ambos grupos no fueron significativas y que, en caso de no haberse comparado no mostraron efectos adversos. En rojo aparecen aquellas modalidades que, en caso de haberse comparado con un grupo control mostraron significativamente más efectos adversos y que, en caso de no haberse comparado mostraron algún efecto adverso.
Con los resultados de dicha tabla (Tabla 3), se han propuesto diferentes líneas de tratamiento.
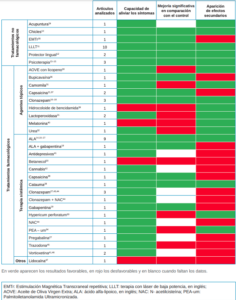
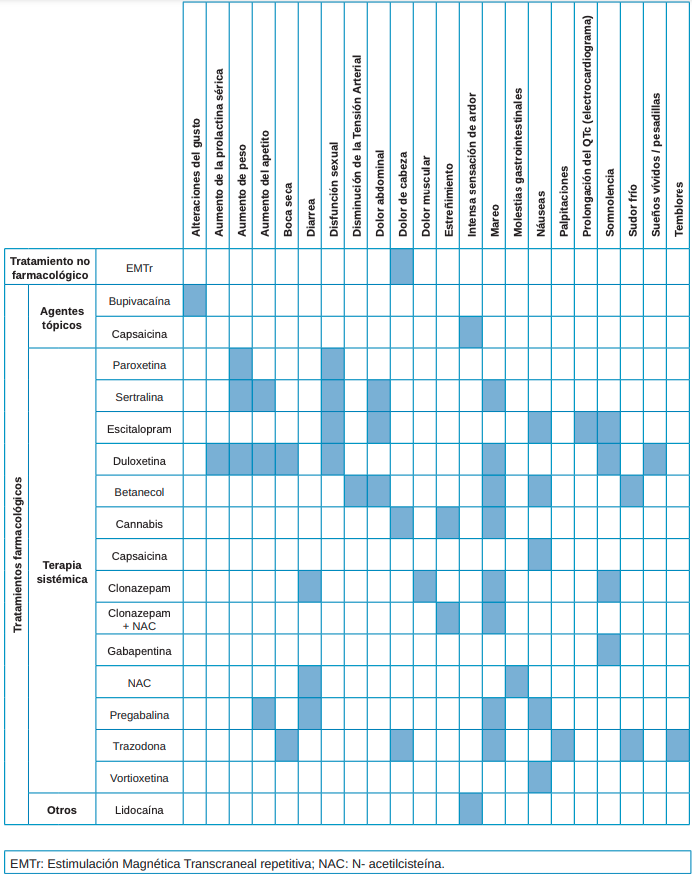
En la Tabla 4 se han recogido los efectos secundarios de aquellas modalidades que los hubieran presentado.
Tablas resumen de las modalidades terapéuticas
Con los resultados obtenidos en la evaluación de los datos disponibles, se ha elaborado una tabla que muestra, de cada una de las opciones terapéuticas, el número de estudios analizados y los resultados de cada una de ellas respecto a la capacidad de aliviar los síntomas, si esta capacidad es significativa respecto al grupo control y los efectos secundarios que producen (Tabla 3).
En la Tabla 4 se resumen los principales efectos secundarios de aquellas modalidades terapéuticas que, en caso de haberse comparado con un grupo control mostraron significativamente más efectos adversos y que, en caso de no haberse comparado mostraron algún efecto adverso (es decir, aquellas que han obtenido un resultado desfavorable en la variable “aparición de efectos secundarios” de la Tabla 3).
Líneas de tratamiento
Con los datos anteriormente citados en las tablas, se han elaborado varias líneas de tratamiento, de forma que el clínico pueda valorar, en cada caso particular, el beneficio – riesgo.
1ª línea de tratamiento
Se incluyen aquellas modalidades terapéuticas que hayan mostrado una mejora de los síntomas del SBA, con diferencias significativas respecto al grupo control y sin efectos adversos.
- Tratamientos no farmacológicos:
- Chicles: masticar chicle sin sabor durante 20 minutos a un ritmo cómodo10.
- LLLT (terapia con láser de baja potencia, en inglés): las longitudes de onda del láser, la potencia de salida, la duración de la irradiación, el número de sesiones y la frecuencia de radiación variaron entre 630- 980 nm, 20-300 mW, 10 segundos y 15 minutos, 1 y 20 sesiones y 1 a 5 sesiones por semana, respectivamente11.
- Protector lingual: plástico transparente de un solo uso, utilizado durante 15 minutos 3 veces al día durante 2 meses12.
- Psicoterapia: terapia cognitiva (1 o 2 sesiones semanales de 1h durante 2-3 meses)13,14 o psicoterapia grupal (grupos de 4 pacientes, 1 vez a la semana durante 3 meses)15.
- Tratamientos farmacológicos:
- Agentes tópicos:
- Clonazepam: chupar/disolver tableta de 0,5 o 1mg durante 3 minutos en la boca sin tragar, o bien realizar un enjuague con 5mL de solución con 0,1mg/ mL de clonazepam, 3 o 4 veces al día16-18.
- Agentes tópicos:
- Terapia sistémica:
- ALA (ácido alfa-lipoico, en inglés; suplemento dietético): de 200 a 800mg al día durante 1 o 2 meses14,19-27.
- Catauma (suplemento dietético): 2 cápsulas al día durante 2 meses. La Catauma contiene: Paullinia cupana (125 mg), Trichilia catigua (87,5 mg), Zingiber officinalis (10 mg) y Ptychopetalum olacoides (87,5 mg)28.
2ª línea de tratamiento
Se incluyen las modalidades terapéuticas que hayan mostrado un alivio de los síntomas del SBA, aunque las diferencias no fueran significativas respecto al grupo control, pero sin efectos adversos. También opciones que, a pesar de no haberse podido comparar con un grupo control, mejoraron los síntomas y tampoco mostraron efectos secundarios.
- Tratamientos no farmacológicos:
- Acupuntura: sesiones de media hora 3 veces por semana durante 4 semanas en los puntos ST8 (Tou Wei), GB2, TE21, SI19 (Ting Gong), SI18 (Quan Liao), LI4 (Yuan) bilateralmente así como GV20 (Bai Hui)29.
- Tratamientos farmacológicos:
- Agentes tópicos:
- AOVE (Aceite de Oliva Virgen Extra) enriquecido con licopeno: aerosol de AOVE con 300ppm de licopeno (Surat®) 3 veces al día30.
- Camomila: gel al 2% 2 veces al día durante 1 mes31.
- Lactoperoxidasa: enjuague bucal (Biotene®) 5 veces al día21.
- Urea: al 10% aplicada tópicamente 3 o 4 veces al día durante 3 meses32.
- Agentes tópicos:
- Terapia sistémica:
- Hypericum perforatum (suplemento dietético): 300mg 3 veces al día durante 3 meses33.
- PEA – um (Palmitoiletanolamida Ultramicronizada; suplemento dietético): dosis sublingual de 600mg 2 veces al día durante 2 meses34.
3ª línea de tratamiento
Se incluyen aquellas modalidades terapéuticas que hayan demostrado producir un alivio de los síntomas del SBA, con diferencias significativas respecto al grupo control, pero que han causado efectos secundarios.
- Tratamientos no farmacológicos:
- EMTr (Estimulación Magnética Transcraneal repetitiva): 10 sesiones de series de pulsos de 10Hz de 5 segundos, a una intensidad de potencia de 110% de RMT, con un intervalo entre series de 10s durante 15 minutos (para un total de 30.000 pulsos)35.
- Tratamientos farmacológicos:
- Agentes tópicos:
- Bupivacaína: chupar/disolver tableta de 5mg 3 veces al día durante 2 semanas36.
- Capsaicina: enjuague bucal al 0,02% 3 veces al día durante 2 meses21,37.
- Terapia sistémica:
- ALA + gabapentina (anticonvulsivo): 600mg ALA + 300mg gabapentina al día durante 2 meses19.
- Capsaicina: cápsulas al 0,25% 3 veces al día38.
- Gabapentina: 300mg al día durante 2 meses19.
- Agentes tópicos:
En cada caso particular, se deberán sospesar los beneficios que aporte cada modalidad terapéutica con los riesgos que presente y tomar la decisión más adecuada.
Tratamientos no recomendados
Se trata de aquellas modalidades terapéuticas que, a pesar de haber mostrado un alivio de los síntomas del SBA, las diferencias no fueron significativas respecto al grupo control, o no se compararon con este y que además presentan efectos secundarios. También se incluyen aquellas opciones que no han mostrado alivio de los síntomas o que han mostrado resultados contradictorios (como por ejemplo mejoría en un grupo de pacientes y empeoramiento en otro).
- Tratamientos farmacológicos:
- Agentes tópicos:
- Hidrocoloide de bencidamida: enjuague al 0,15% durante 1 minuto, 3 veces al día durante 1 mes39.
- Melatonina: compresas aplicadas en mucosa oral con 3mg de melatonina 4 veces al día durante 2 meses40.
- Agentes tópicos:
- Terapia sistémica:
-
- Antidepresivos: Paroxetina (20 mg al día), Sertralina (50 mg al día), Escitalopram (10 mg al día) o Duloxetina (60 mg al día) durante 12 meses41.
- Betanecol (anticolinérgico): 15mg al día20.
- Cannabis: de 10 a 40 gotas de Bediol® (6.3% de THC y 8% de CBD) 2 veces al día42.
- Clonazepam: 0,5 – 2 mg al día durante 2 meses27,43,44.
- Clonazepam + NAC (N- acetilcisteína, suplemento dietético): 0,25mg de clonazepam + 200mg de NAC dos veces al día durante dos meses44.
- NAC: 200mg dos veces al día durante dos meses44.
- Pregabalina (anticonvulsivo): 150mg al día durante 4 meses27.
- Trazodona (antidepresivo): 200mg 1 vez al día durante 2 meses45.
-
Vortioxetina (antidepresivo): 10 – 20 mg al día durante 12 meses41-46.
-
- Otros:
- Lidocaína: bloqueo del nervio lingual47.
- Otros:
Actualmente el tratamiento del SBA es principalmente sintomático con el único objetivo de aliviar la sintomatología y mejorar de la calidad de vida de las personas que lo sufren. Por ello, el propósito de la presente revisión ha sido revisar la evidencia científica disponible para elaborar unas líneas de tratamiento dirigidas a orientar al práctico clínico. Las diferentes modalidades terapéuticas existentes fueron evaluadas y resumidas en las Tablas 3 y 4.
En la primera línea de tratamiento hemos situado todas las modalidades terapéuticas no farmacológicas (exceptuando la acupuntura, cuyo estudio carecía de grupo control, y la EMTr, que mostró efectos secundarios) y, de entre las farmacológicas, el clonazepam tópico, el ALA y la Catauma. Todas ellas han demostrado ser efectivas en cuanto a la capacidad de aliviar los síntomas de forma significativa comparando con el grupo control y sin ningún efecto secundario. Aun así, de entre estos tratamientos, los más estudiados y, por lo tanto, los más recomendados serían la LLLT, la psicoterapia, el ALA y el clonazepam tópico. Dado que muchos profesionales no cuentan con aparatología láser en su clínica, y que muchos pacientes pueden ser reacios a una terapia psicológica por motivos sociales y culturales15, el ALA y el clonazepam tópico podrían ser las mejores opciones para comenzar.
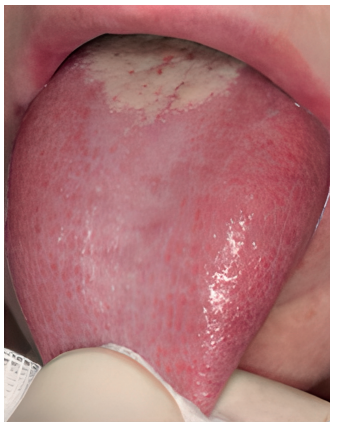
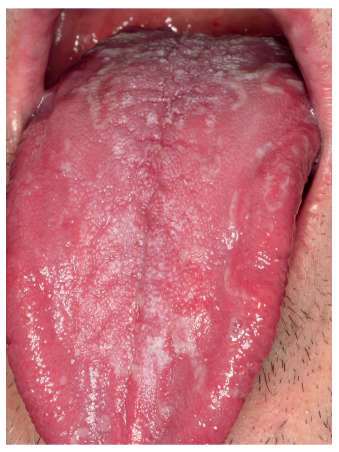
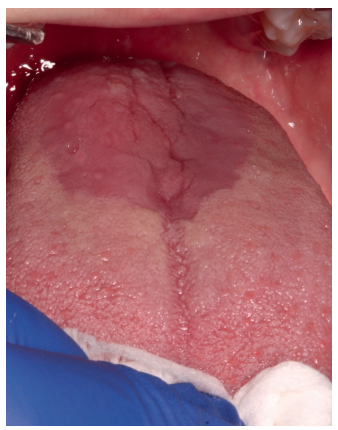
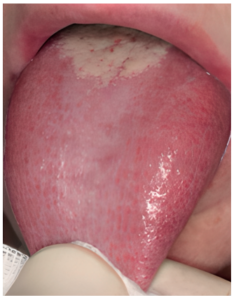
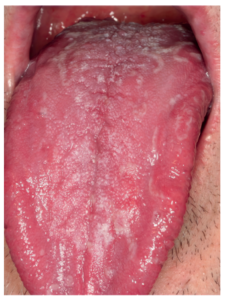
No obstante, es importante destacar que antes de empezar a tratar a un paciente, es indispensable realizar un correcto diagnóstico y diferenciar SBA primario o “real” y el ardor secundario a otra entidad subyacente. Los criterios diagnósticos propuestos en la ICOP1 deberían ser aplicados tanto a la hora de seleccionar los casos para una nueva investigación como ante un caso de sospecha en la práctica clínica diaria. Uno de los criterios de dicha clasificación es el de excluir otras posibles causas locales y sistémicas. Por ello, se requiere un diagnóstico diferencial muy minucioso. Las principales patologías que descartar serían el liquen plano oral (Figura 1), la lengua geográfica (Figura 2) y la candidiasis eritematosa (Figura 3). Todas ellas tienen lesiones clínicas que las caracterizan y, por tanto, pueden ser identificadas en la exploración.
saburral.
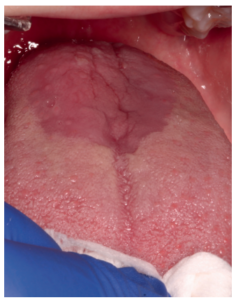
Es conveniente informar a los pacientes del carácter crónico del proceso y de que este carece de potencial de malignización para disminuir la ansiedad y evitar la cancerofobia, que podrían complicar el cuadro.
La sensación de ardor en los pacientes con SBA se suele exacerbar con la presencia de xerostomía31 y muchos pacientes refieren alivio cuando comen, beben, mastican chicle o chupan algún caramelo. Por lo tanto, aunque no se encuentre como tal en la propuesta de manejo presentada anteriormente por el hecho de no ser específica para SBA, la primera intervención irá orientada a mejorar la lubricación e hidratación bucal, así como a evitar y/o controlar la posible medicación xerostomizante. En nuestra opinión, es posible que algunas modalidades terapéuticas que mejoraron los síntomas, pero no de manera significativa (segunda línea de tratamiento), deban sus resultados precisamente a un efecto lubrificante e hidratante.
Las tres líneas de tratamiento propuestas se han elaborado siguiendo la máxima de las profesiones médicas de primum non nocere (lo primero es no hacer daño). En este sentido, se han reservado las modalidades terapéuticas que puedan tener algún efecto secundario para aquellos pacientes que no respondan a los tratamientos descritos en las dos primeras. Sin embargo, teniendo en cuenta el posible origen multifactorial del SBA (con causas tanto centrales como periféricas), determinadas estrategias pueden ser efectivas en algunos grupos de pacientes, mientras que no serán adecuadas para otros. Por lo tanto, la elección del tratamiento tiene que ser evaluada individualmente y debería ser adaptada en función de las necesidades del paciente. En los casos en los que se considere que los beneficios podrían superar a los riesgos, como en pacientes con grave afectación de la calidad de vida, se debe valorar cualquier tratamiento, tanto de primera como de tercera línea.
Algunos de los efectos secundarios mencionados en la Tabla 4 serán más asumibles que otros, tanto por su repercusión médica como por la intensidad de estos. De hecho, algunos autores19,27,35,36,38,42,44,46 mencionan que sus efectos secundarios fueron leves, transitorios y que en la mayoría de los casos no conllevaron el abandono de los participantes en el estudio.
En el estudio realizado por López-D’alessandro y cols.19, se menciona que para los grupos de tratados únicamente con gabapentina y con ALA+gabapentina los efectos secundarios estuvieron presentes, y aunque los describen como “muy suaves”, lo consideramos como un resultado desfavorable para la variable “efectos secundarios”, hecho que situó a ambas modalidades en la tercera línea de tratamiento. Aun así, en la revisión Cochrane48 se menciona que, después de contactar con los autores, únicamente el grupo de gabapentina sola mostró significativamente más efectos secundarios que el grupo control y, curiosamente, la combinación ALA+gabapentina no lo hizo.
La inyección con lidocaína para anestesia del nervio lingual47 se sitúa en “tratamientos no recomendados” por el hecho de haber presentado resultados contradictorios: un grupo de pacientes sintió una disminución de los síntomas y otro grupo un empeoramiento o ningún cambio en el dolor (aunque sí sensación de anestesia). Al comparar los cambios con la EVA (Escala Visual Analógica) antes y después de la inyección en los dos grupos, se obtuvieron diferencias significativas entre ambos. Estos curiosos resultados, aunque no se pueden tomar como referencia para el manejo del SBA en la práctica diaria, podrían encaminar futuras investigaciones sobre la posible existencia de causas tanto centrales como periféricas en la fisiopatología del SBA.
Es fundamental tener en cuenta que la magnitud de la respuesta al placebo en SBA parece ser importante. Kuten-Shorrer y cols.49 encontraron que la respuesta media al placebo, calculada como una fracción de la respuesta al fármaco activo, fue de 72%. En la práctica clínica diaria, los tratamientos no estarán cegados y, por ello, la predisposición u opinión del clínico sobre un tratamiento podría modificar la respuesta del paciente a éste. Sería importante evitar términos como “vamos a probar con…”, “X tratamiento parece tener…”, etc., ya que, si el paciente percibe que dicho tratamiento no va a ser efectivo, la respuesta placebo podría verse disminuida.
En la literatura científica existen varias revisiones sistemáticas11,48,50–54, de las cuales la más reciente es la de Ślebioda y cols.50, en la que se observó que la modalidad terapéutica más efectiva era el clonazepam (tanto tópico como sistémico), y que, además, los protectores linguales y la capsaicina parecían tener efectos prometedores. En la revisión sistemática de Cochrane realizada por McMillan y cols.48 en 2016, se concluyó que los tratamientos más avalados por la evidencia científica para el alivio del dolor en el SBA fueron, a corto plazo, la fotobiomodulación con LLLT, el clonazepam tópico, el protector lingual y la gabapentina. A largo plazo, la psicoterapia, la capsaicina tópica y el clonazepam tópico serían los más eficaces. En el presente trabajo únicamente la capsaicina tópica, la gabapentina y el clonazepam sistémico fueron colocados en la 3ª línea de tratamiento y en tratamientos no recomendados por el hecho de haber presentado significativamente más efectos secundarios que el grupo control, o por haberlos presentados sin haberse comparado con grupo control. Todos los demás se encuentran en la 1ª línea.
La mayoría de los artículos analizados presentan, en general, un bajo número de participantes, una gran heterogeneidad en el diseño de estudio y una importante diferencia en las métricas utilizadas para evaluar los resultados. Por otra parte, la existencia de diversas definiciones del SBA y la falta de estandarización en los criterios diagnósticos (inclusión/exclusión) es posible que hayan dado lugar a una gran variabilidad en la selección de casos. Es importante destacar que en casi en ninguno de los estudios evaluados se analiza la continuidad del efecto terapéutico una vez suspendido el tratamiento activo ni la reaparición de los síntomas posteriormente. Todo ello ha contribuido a la falta de rigor de dichos ensayos y a la disparidad en los resultados obtenidos, por lo que actualmente no disponemos de criterios consensuados para manejar a estos pacientes48,55. En la literatura científica existen otros reportes de casos o estudios piloto con otras modalidades terapéuticas, como por ejemplo el Pramipexol56, que han sido excluidos de este presente trabajo, pero que se deberían tener en consideración para futuras investigaciones aumentando el número de casos.
En conclusión, actualmente se necesitan más estudios que cuenten con una correcta elección de los casos y un adecuado grupo control, con diseños de estudio fácilmente reproducibles y períodos de seguimiento más largos, y en los que se evalúe el tiempo de reaparición de los síntomas después de abandonar el tratamiento para poder establecer un algoritmo terapéutico consensuado para el SBA. En la presente revisión narrativa no se ha analizado la calidad ni el riesgo de sesgo de los artículos incluidos, ni se ha valorado si una modalidad terapéutica era estudiada en un único estudio o en varios, por lo tanto, los resultados deben considerarse con cautela.
- Un correcto diagnóstico del SBA, después de la exclusión de otras posibles entidades que causen síntomas similares, será clave para establecer una pauta de tratamiento adecuada.
- En la primera línea de tratamiento encontramos los chicles, la LLLT, el protector lingual, la psicoterapia, el clonazepam tópico, el ALA y la Catauma, que son modalidades terapéuticas que presentan beneficios sin efectos secundarios, mientras que la EMTr, la bupivacaína, la capsaicina tópica y sistémica, el ALA+gabapentina y la gabapentina, situados en la tercera línea, también son eficaces, pero habría que sopesar sus efectos secundarios.
- Hacen falta más investigaciones que brinden una orientación suficiente a los clínicos sobre las modalidades terapéuticas efectivas y que permitan establecer una correcta estrategia en el manejo del SBA.
International Classification of Orofacial Pain, 1st edition (ICOP). Cephalalgia 2020;40(2):129–21.
Headache Classification Committee of the International Headache Society (IHS) The International Classification of Headache Disorders, 3rd edition. Cephalalgia 2018;38(1):1–211.
Miller CS, Farag AM, Chmieliauskaite M, y cols. Is burning mouth a syndrome or a disorder? A commentary. Oral Surg Oral Med Oral Pathol Oral Radiol 2019;127(5):361–3.
The IASP classification of chronic pain for ICD-11. Pain. 2018;160(1):88–94.
Kohorst JJ, Bruce AJ, Torgerson RR, Schenck LA, Davis MD. A populationbased study of the incidence of burning mouth syndrome. Mayo Clin Proc 2014;89(11):1545–52.
Jääskeläinen SK. Pathophysiology of primary burning mouth syndrome. Clin Neurophysiol 2012;123(1):71–7.
Yunus MB. Editorial Review: An Update on Central Sensitivity Syndromes and the Issues of Nosology and Psychobiology. Curr Rheumatol Rev 2015;11(2):70–85.
Neblett R, Cohen H, Choi Y, Hartell M, Williams M, Mayer T. The Central Sensitization Inventory (CSI): establishing clinically significant values for identifying central sensitivity syndromes in an outpatient chronic pain sample. J Pain 2013;14(5):438–45.
Moghadam-Kia S, Fazel N. A diagnostic and therapeutic approach to primary burning mouth syndrome. Clin Dermatol 2017;35(5):453–60.
Sekine N, Okada-Ogawa A, Asano S, Takanezawa D, Nishihara C, Tanabe N, et al. Analgesic effect of gum chewing in patients with burning mouth syndrome. J Oral Sci 2020;62(4):387–92.
Al-Maweri SA, Javed F, Kalakonda B, AlAizari NA, Al-Soneidar W, Al-Akwa A. Efficacy of low level laser therapy in the treatment of burning mouth syndrome: A systematic review. Photodiagnosis Photodyn Ther 2017;17:188–93.
López-Jornet P, Camacho-Alonso F, Andujar-Mateos P. A prospective, randomized study on the efficacy of tongue protector in patients with burning mouth syndrome. Oral Dis 2011;17(3):277–82.
Bergdahl J, Anneroth G, Ferris H. Cognitive therapy in the treatment of patients with resistant burning mouth syndrome: a controlled study. J Oral Pathol Med 1995;24(5):213–5.
Femiano F, Gombos F, Scully C. Síndrome de boca ardiente: Estudio de la psicoterapia, medicación con ácido alfalipoico y combinación de terapias. Med Oral 2004;9(1):8–13.
Miziara ID, Filho BCA, Oliveira R, Rodrigues dos Santos RM. Group psychotherapy: An additional approach to burning mouth syndrome. J Psychosom Res 2009;67(5):443–8.
Gremeau-Richard C, Woda A, Navez ML, y cols. Topical clonazepam in stomatodynia: A randomised placebo-controlled study. Pain 2004;108(1–2):51–7.
Rodríguez de Rivera Campillo E, LópezLópez J, Chimenos-Küstner E. Response to topical clonazepam in patients with burning mouth syndrome: a clinical study. Bull Group Int Rech Sci Stomatol Odontol 2010;49(1):19–29.
Rossella I, Alessandro V, Naman R, Gary K, Hervé SY. Topical clonazepam for burning mouth syndrome: Is it efficacious in patients with anxiety or depression? J Oral Rehabil 2022;49(1):54–61.
López-D’alessandro E, Escovich L. Combination of alpha lipoic acid and gabapentin, its efficacy in the treatment of burning mouth syndrome: A randomized, double-blind, placebo controlled trial. Med Oral Patol Oral Cir Bucal 2011;16(5).
Femiano F. Burning mouth syndrome (BMS): an open trial of comparative efficacy of alpha‐lipoic acid (thioctic acid) with other therapies. Minerva Stomatol 2002;51(9):405–9.
Marino R, Torretta S, Capaccio P, Pignataro L, Spadari F. Different therapeutic strategies for burning mouth syndrome: preliminary data. J Oral Pathol Med 2010;39(8):611–6.
Palacios-Sánchez B, Moreno-López LA, Cerero-Lapiedra R, Llamas-Martínez S, Esparza-Gómez G. Alpha lipoic acid efficacy in burning mouth syndrome. A controlled clinical trial. Med Oral Patol Oral Cir Bucal 2015;20(4):e435–40.
Carbone M, Pentenero M, Carrozzo M, Ippolito A, Gandolfo S. Lack of efficacy of alpha-lipoic acid in burning mouth syndrome: A double-blind, randomized, placebo-controlled study. Eur J Pain 2009;13(5):492–6.
López-Jornet P, Camacho-Alonso F, Leon-Espinosa S. Efficacy of alpha lipoic acid in burning mouth syndrome: A randomized, placebo-treatment study. J Oral Rehabil 2009;36(1):52–7.
Cavalcanti DR, Da Silveira FRX. Alpha lipoic acid in burning mouth syndrome – A randomized double-blind placebocontrolled trial. J Oral Pathol Med 2009;38(3):254–61.
Femiano F, Gombos F, Scully C, Busciolano M, De Luca P. Burning mouth syndrome (BMS): Controlled open trial of the efficacy of alpha-lipoic acid (thioctic acid) on symptomatology. Oral Dis 2000;6(5):274–7.
Çınar SL, Kartal D, Pergel T, Borlu M. Effectiveness and safety of clonazepam, pregabalin, and alpha lipoic acid for the treatment of burning mouth syndrome. Erciyes Med J 2018;40(1):35–8.
Spanemberg JC, Cherubini K, De Figueiredo MAZ, Gomes APN, Campos MM, Salum FG. Effect of an herbal compound for treatment of burning mouth syndrome: Randomized, controlled, double-blind clinical trial. Oral Surg Oral Med Oral Pathol Oral Radiol 2012;113(3):373–7.
Jurisic Kvesic A, Zavoreo I, Basic Kes V, y cols. The effectiveness of acupuncture versus clonazepam in patients with burning mouth syndrome. Acupunct Med 2015;33(4):289–92.
Cano-Carrillo P, Pons-Fuster A, LópezJornet P. Efficacy of lycopene-enriched virgin olive oil for treating burning mouth syndrome: A double-blind randomised. J Oral Rehabil 2014;41(4):296–305.
Valenzuela S, Pons-Fuster A, LópezJornet P. Effect of a 2% topical chamomile application for treating burning mouth syndrome: a controlled clinical trial. J Oral Pathol Med 2016;45(7):528–33.
da Silva L, Siqueira J, Teixeira M, Siqueira S. The role of xerostomia in burning mouth syndrome: a case-control study. Arq Neuropsiquiatr 2014;72(2):91–8.
Sardella A, Lodi G, Demarosi F, Tarozzi M, Canegallo L, Carrassi A. Hypericum perforatum extract in burning mouth syndrome: A randomized placebocontrolled study. J Oral Pathol Med 2008;37(7):395–401.
Ottaviani G, Rupel K, Gobbo M, y cols. Efficacy of ultramicronized palmitoylethanolamide in burning mouth syndrome-affected patients: a preliminary randomized double-blind controlled trial. Clin Oral Investig 2019;23(6):2743–50.
Umezaki Y, Badran BW, Devries WH, Moss J, Gonzales T, George MS. The Efficacy of Daily Prefrontal Repetitive Transcranial Magnetic Stimulation (rTMS) for Burning Mouth Syndrome (BMS): A Randomized Controlled Single-blind Study. Brain Stimul 2016;9(2):234–42.
Treldal C, Jacobsen CB, Mogensen S, y cols. Effect of a local anesthetic lozenge in relief of symptoms in burning mouth syndrome. Oral Dis 2016;22(2):123–31.
Silvestre FJ, Silvestre-Rangil J, TamaritSantafé C, Bautista D. Application of a capsaicin rinse in the treatment of burning mouth syndrome. Med Oral Patol Oral Cir Bucal 2012;17(1):2–5.
Petruzzi M, Lauritano D, De Benedittis M, Baldoni M, Serpico R. Systemic capsaicin for burning mouth syndrome: Short-term results of a pilot study. J Oral Pathol Med 2004;33(2):111–4.
Sardella A, Uglietti D, Demarosi F, Lodi G, Bez C, Carrassi A. Benzydamine hydrochloride oral rinses in management of burning mouth syndrome: A clinical trial. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 1999;88(6):683–6.
Varoni E, Lo Faro A, Lodi G, Carrassi A, Iriti M, Sardella A. Melatonin Treatment in Patients with Burning Mouth Syndrome: A Triple-Blind, Placebo-Controlled, Crossover Randomized Clinical Trial. J Oral Facial Pain Headache 2018;32(2):178–88.
Adamo D, Pecoraro G, Coppola N, Calabria E, Aria M, Mignogna M. Vortioxetine versus other antidepressants in the treatment of burning mouth syndrome: An open-label randomized trial. Oral Dis 2021;27(4):1022–41.
Gambino A, Cabras M, Panagiotakos E, y cols. Evaluating the suitability and potential efficiency of cannabis sativa oil for patients with primary burning mouth syndrome: A prospective, openlabel, single-arm pilot study. Pain Med 2021;22(1):142–51.
Heckmann SM, Kirchner E, Grushka M, Wichmann MG, Hummel T. A double-blind study on clonazepam in patients with burning mouth syndrome. Laryngoscope 2012;122(4):813–6.
Han S, Lim JH, Bang J, Cho JH. Use of a combination of N-acetylcysteine and clonazepam to treat burning mouth syndrome. Oral Surg Oral Med Oral Pathol Oral Radiol 2021;132(5):532–8.
Tammiala-Salonen T, Forsseii H. Trazodone in burning mouth pain: A placebo-controlled, double-blind study. J Prosthet Dent 1999;82(5):578.
Adamo D, Pecoraro G, Aria M, Favia G, Mignogna MD. Vortioxetine in the treatment of mood disorders associated with burning mouth syndrome: Results of an open-label, flexible-dose pilot study. Pain Med (United States) 2020;21(1):185–94.
Grémeau-Richard C, Dubray C, AubletCuvelier B, Ughetto S, Woda A. Effect of lingual nerve block on burning mouth syndrome (stomatodynia): A randomized crossover trial. Pain 2010;149(1):27–32.
McMillan R, Forssell H, Buchanan JA, Glenny A, Weldon J, Zakrzewska J. Interventions for treating burning mouth syndrome. Cochrane Database Syst Rev 2016;11(11):CD002779.
Kuten-Shorrer M, Kelley JM, Sonis ST, Treister NS. Placebo effect in burning mouth syndrome: A systematic review. Oral Dis 2014;20(3):1–6.
Ślebioda Z, Lukaszewska-Kuska M, Dorocka-Bobkowska B. Evaluation of the efficacy of treatment modalities in burning mouth syndrome—A systematic review. J Oral Rehabil 2020;47(11):1435–47.
Liu YF, Kim Y, Yoo T, Han P, Inman JC. Burning mouth syndrome: a systematic review of treatments. Oral Dis 2018;24(3):325–34.
de Souza I, Mármora B, Rados P, Visioli F. Treatment modalities for burning mouth syndrome: a systematic review. Clin Oral Investig 2018;22(5):1893–905.
Kisely S, Forbes M, Sawyer E, Black E, Lalloo R. A systematic review of randomized trials for the treatment of burning mouth syndrome. J Psychosom Res 2016;86:39–46.
Cabras M, Gambino A, Broccoletti R, De Paola S, Sciascia S, Arduino P. Effectiveness of Nonpharmacologic Treatments of Burning Mouth Syndrome: A Systematic Review. J Oral Facial Pain Headache 2021;35(3):175–98.
Ariyawardana A, Chmieliauskaite M, Farag AM, y cols. World Workshop on Oral Medicine VII: Burning mouth syndrome: A systematic review of disease definitions and diagnostic criteria utilized in randomized clinical trials. Oral Dis 2019;25(S1):141–56.
Cárcamo Fonfría A, Gómez-Vicente L, Pedraza MI, Cuadrado-Pérez ML, Guerrero Peral AL, Porta-Etessam J. Burning mouth syndrome: clinical description, pathophysiological approach, and a new therapeutic option. Neurología 2017;32(4):219–23.

Santmartí Oliver, Margalida
Odontóloga por la Universitat de Barcelona (UB). Alumna del Máster en Ciencias Odontológicas de la Universidad Complutense de Madrid (UCM).
Domínguez Gordillo, Adelaida África
Profesora asociada. Departamento de Salud Pública y Maternoinfantil. Facultad de Medicina. Universidad Complutense de Madrid (UCM).
Madrigal Martínez-Pereda, Cristina
Profesora contratada doctora. Codirectora del Máster de Cirugía Bucal e Implantología. Departamento de Especialidades Clínicas Odontológicas. Facultad de Odontología. Universidad Complutense de Madrid (UCM).
Cerero Lapiedra, Rocío
Profesora titular universidad. Departamento de Especialidades Clínicas Odontológicas. Facultad de Odontología. Universidad Complutense de Madrid (UCM).