Caso Clínico
Sánchez-Labrador L, Martín-Ares M, Ortega-Aranegui R, López-Quiles J, Martínez-González JM. Prevención de defectos periodontales tras la exodoncia de terceros molares inferiores con injerto de dentina autógena: evaluación a 6 meses de un caso clínico. Cient. Dent. 2020; 17; 3; 31-38
Prevención de defectos periodontales tras la exodoncia de terceros molares inferiores con injerto de dentina autógena: evaluación a 6 meses de un caso clínico
Introducción: El defecto periodontal localizado en la cara distal del segundo molar inferior es una complicación asociada al tercer molar inferior en posición horizontal o mesioangular. El tratamiento quirúrgico de estos terceros molares inferiores retenidos se acompaña del desbridamiento de la cara distal del segundo molar, no siendo esto suficiente para devolver la salud periodontal en esta zona. Por tanto, son muchos los autores que recomiendan la regeneración ósea guiada para conseguir una recuperación periodontal completa.
Caso clínico: Se presenta un caso clínico de una mujer de 27 años de edad, sin antecedentes médico-quirúrgicos de interés, que acudió al Servicio de Cirugía Bucal e Implantología de la Facultad de Odontología de la Universidad Complutense de Madrid para la exodoncia de los terceros molares inferiores. Una vez realizada la Historia Clínica, se le realizó la exodoncia del tercer molar inferior izquierdo en posición horizontal con regeneración con dentina autógena, y el tercer molar inferior derecho de manera convencional, haciendo un seguimiento de 6 meses para comparar la evolución de ambos lados.
Conclusiones: la dentina autógena puede ayudar a la reducción de los defectos periodontales post exodoncia sobre el segundo molar tras la extracción de terceros molares inferiores mal posicionados.
Introduction: periodontal defect localized in the distal surface of lower second molar is a complication associated to lower third molars in a horizontal or mesioangular position. Surgical treatment of these third molars is helped with debridement of second molar distal surface, not being this option enough to restore periodontal health. So, many authors suggest guided bone regeneration to achieve a complete recovery in this area.
Clinical case: a clinical case of a 27-year-old woman is presented, with no previous registered medical records. This woman attended to the Oral Surgery and Implantology Service of the Dentistry faculty of the Complutense University of Madrid for removal of lower third molars. After the clinical and radiological examination, left lower third molar was removed, with regeneration with autogenous dentin, and right lower third molar in a conventional approach, with a 6 month follow up to check and compare the evolution.
Conclusion: autogenous dentin as graft material in periodontal defects in the distal side of the lower second molar could be an effective treatment for surgical lower third molar removal.
La extracción quirúrgica de los terceros molares inferiores retenidos, de manera profiláctica o terapéutica, es un procedimiento muy común en el campo de la cirugía bucal y maxilofacial1, con una frecuencia de retención que oscila entre un 66-77%2 .
Debido a su gran prevalencia, es un acto quirúrgico acompañado de múltiples complicaciones, dentro de las cuáles se encuentran los problemas periodontales localizados en la cara distal del segundo molar3,4 .
El tratamiento coadyuvante para la prevención de estas lesiones ha sido clásicamente el raspado y alisado radicular de la superficie distal del segundo molar, que se ha relacionado con reducción en la profundidad de sondaje y mejoría en los niveles de inserción, de manera postoperatoria. Esto se basaba en que la raíz distal del segundo molar se quedaba expuesta después de la extracción del tercer molar, y se contaminaba por bacterias y toxinas, que había que retirar meticulosamente para permitir una curación periodontal y regeneración ósea adecuadas5.
Sin embargo, diferentes autores demostraron que sólo se conseguían beneficios mínimos, así como con la realización de diferentes incisiones y diseño de colgajos, haciendo necesario el tratamiento quirúrgico posterior para solucionar el defecto óseo ocasionado6 .
Estos defectos van a depender de múltiples factores, como son la edad del paciente, el tipo de retención del tercer molar inferior y la presencia de lesión periodontal previa, que son factores primarios que limitan su curación7 .
De este modo, estas lesiones pueden sufrir una curación de manera espontánea cuando la extracción del tercer molar se realiza en pacientes menores de 25 años. Además, la extracción de los terceros molares retenidos incluidos conlleva un mayor riesgo de producir un defecto periodontal que los terceros molares retenidos enclavados5, 7 .
Por tanto, autores como Pecora y cols.,8 sugieren que los pacientes mayores de 25 años, con terceros molares inferiores en posición mesioangular u horizontal, y con defectos periodontales previos a la exodoncia, se benefician de la regeneración ósea en la cara distal del segundo molar.
Se han empleado gran variedad de materiales para estimular o mejorar la ganancia ósea en estas localizaciones, convirtiéndose el empleo de injertos óseos en una de las técnicas más comunes de regeneración en los últimos años. Estos materiales incluyen los autoinjertos, aloinjertos, xenoinjertos y materiales sintéticos, siendo actualmente el injerto autógeno el gold standard en regeneración ósea, pero teniendo como inconvenientes la disponibilidad limitada y la morbilidad asociada6, 8 .
En cuanto a las propiedades ideales del material de injerto en regeneración ósea, se describen la osteoconducción, es decir, la capacidad del material para servir de andamiaje para la regeneración ósea, la osteoinducción, la propiedad por la cual el material promueve el reclutamiento de células formadoras de hueso, y la osteogénesis, la propiedad por la que el material induce a las células contenidas en el material de injerto para promover la regeneración ósea, teniendo cada tipo de injerto unas propiedades diferentes9 .
En 2010 Kim y cols.,10 describieron el empleo de dentina autógena como material de injerto en implantología, tras obtener la dentina de dientes extraídos del paciente, por poseer propiedades físicas (densidad, rugosidad y homogeneidad) y químicas (composición de calcio/fosfato similar al hueso humano en la región cortical) idóneas, y comportarse como un material biocompatible que estimula la formación de tejido óseo.
Tras la publicación de este estudio, son muchos los autores que han utilizado la dentina para regeneración ósea en implantología, en preservación alveolar y en elevaciones de seno11-15 .
Una de las técnicas descritas en la literatura para la utilización de la dentina humana como autoinjerto en preservación alveolar consiste en realizar una extracción atraumática, retirar la pulpa del diente extraído con limas de endodoncia, y el esmalte y el cemento con instrumental rotatorio, dividir la raíz en varios fragmentos, y triturarlos para obtener un tamaño de partícula de 0,25-2 mm, que al mezclarlos con sangre del paciente del alveolo del diente extraído, se introducen en el alveolo con una presión controlada, cubriendo el mismo con una esponja de fibrina y un punto de sutura en cruz13 .
En 2015 se describió el único caso clínico en el que se empleó la dentina autógena para realizar preservación alveolar en un tercer molar superior derecho, con seguimiento hasta un año después del empleo del biomaterial, observándose formación ósea en la zona injertada, medida mediante radiografías periapicales y micro tomografía computarizada16.
El objetivo de este caso clínico es presentar la eficacia de la dentina autógena como material de injerto tras la exodoncia de terceros molares inferiores en posición horizontal, en comparación al abordaje quirúrgico convencional, sin emplear materiales de injerto, realizado a boca partida, para comparar la reducción en la profundidad de sondaje, y la formación ósea producida a los 3 y a los 6 meses después de las extracciones.
Se presenta un caso clínico de una mujer de 27 años de edad, que acudió al Servicio de Cirugía Bucal e Implantología de la Facultad de Odontología de la Universidad Complutense de Madrid, referido por su odontólogo general para la exodoncia de los terceros molares inferiores retenidos.
Se realizó la historia clínica de la paciente, que no presentó antecedentes médico-quirúrgicos de interés, alergias medicamentosas conocidas ni hábitos nocivos. En la exploración extraoral, no se apreció ningún dato relevante. En la exploración intraoral, la paciente presentó profundidades de sondaje elevadas en la cara distal de los segundos molares inferiores.
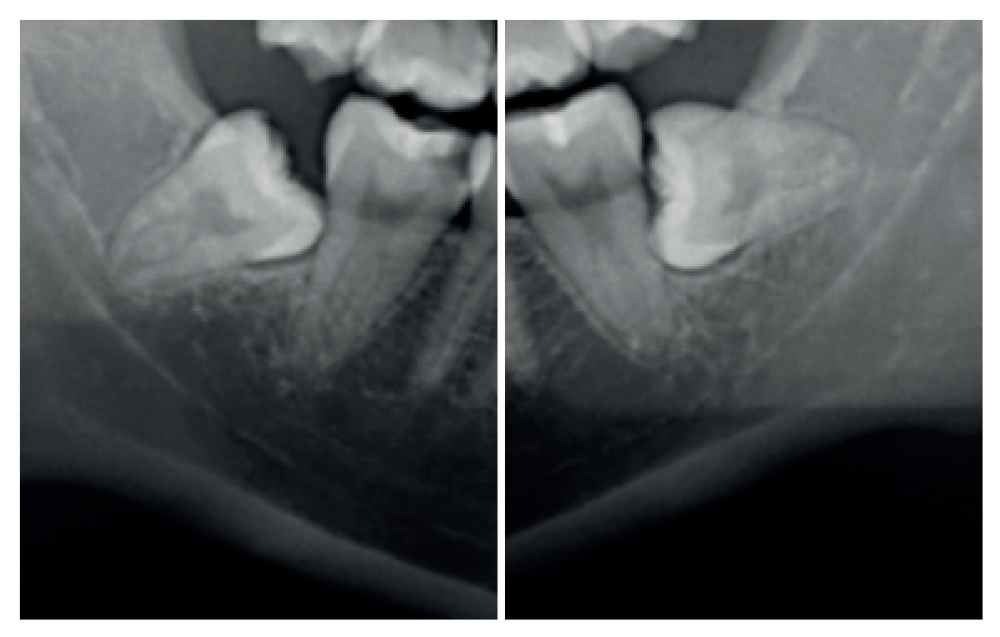
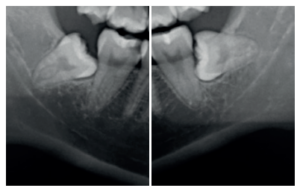
En la exploración radiográfica mediante radiografía panorámica se apreciaron ambos terceros molares inferiores retenidos, en una posición horizontal el 3.8 y mesioangular el 4.8 (Figura 1).
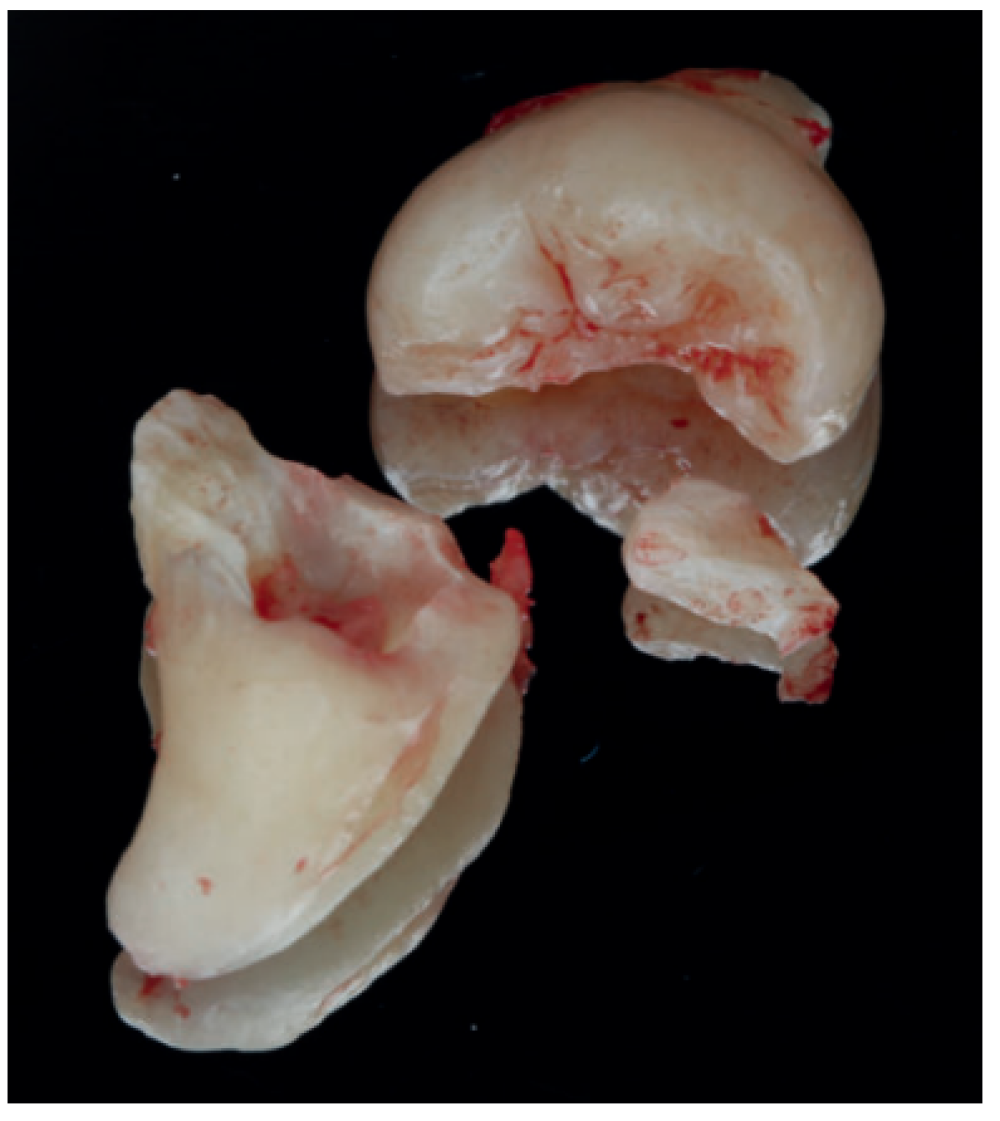
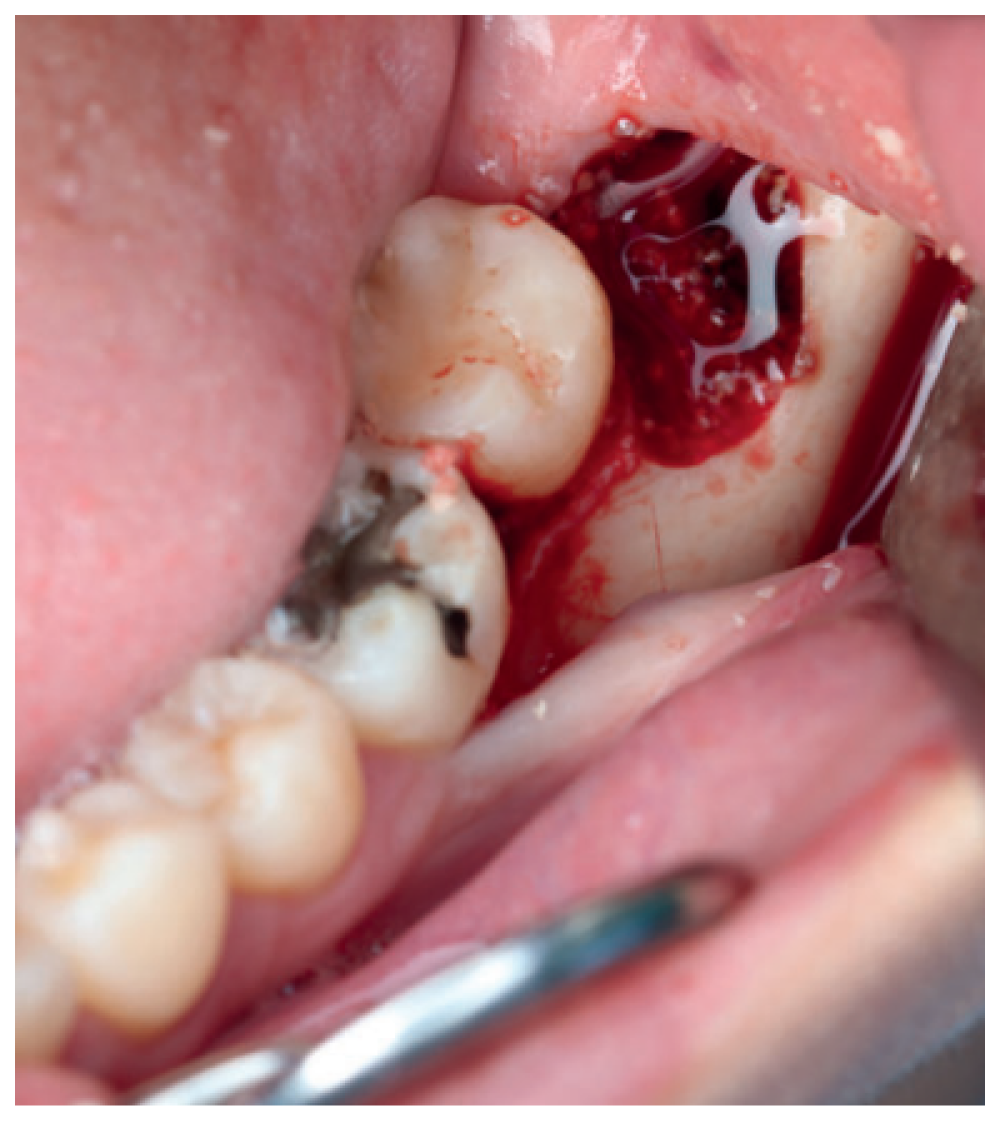
Tras obtener el consentimiento informado, se realizó un bloqueo anestésico mediante Articaína al 4% con adrenalina 1:100.000 del nervio dentario inferior y lingual, y posteriormente el nervio bucal. Se realizó una incisión festoneada lineal desde la cara distal del primer molar inferior izquierdo, hasta la cara distal del segundo molar inferior izquierdo, y se realizó una incisión oblicua hacia la rama ascendente mandibular. Tras el despegamiento mucoperióstico, se realizó una protección del nervio lingual durante las maniobras de ostectomía. Posteriormente se realizó la ostectomía necesaria para liberar el límite amelocementario del tercer molar inferior, procediendo a su luxación mediante botador recto, odontosección coronal con pieza de mano y fresa redonda de carburo de tungsteno, y exodoncia del fragmento radicular una vez retirado el fragmento coronal (Figura 2). El alveolo se lavó con suero fisiológico y se le hizo al paciente morder una gasa estéril empapada en clorhexidina al 0,12%, durante la preparación del material de injerto.
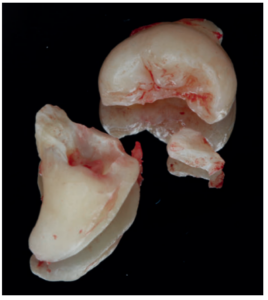
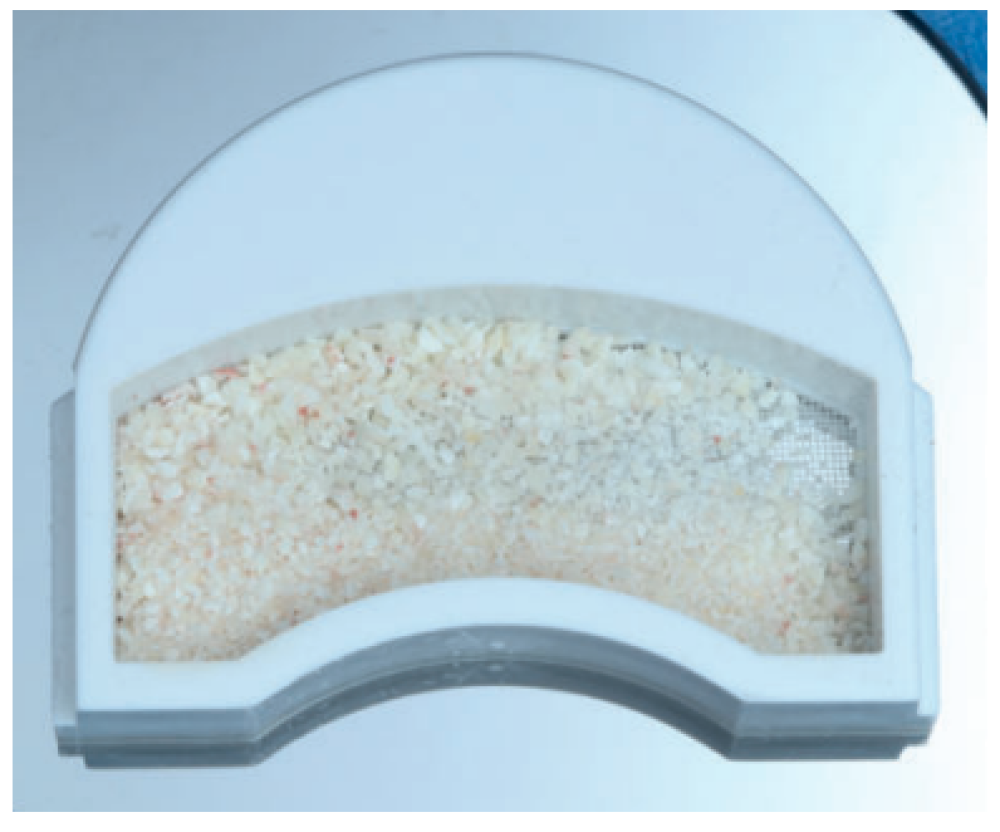
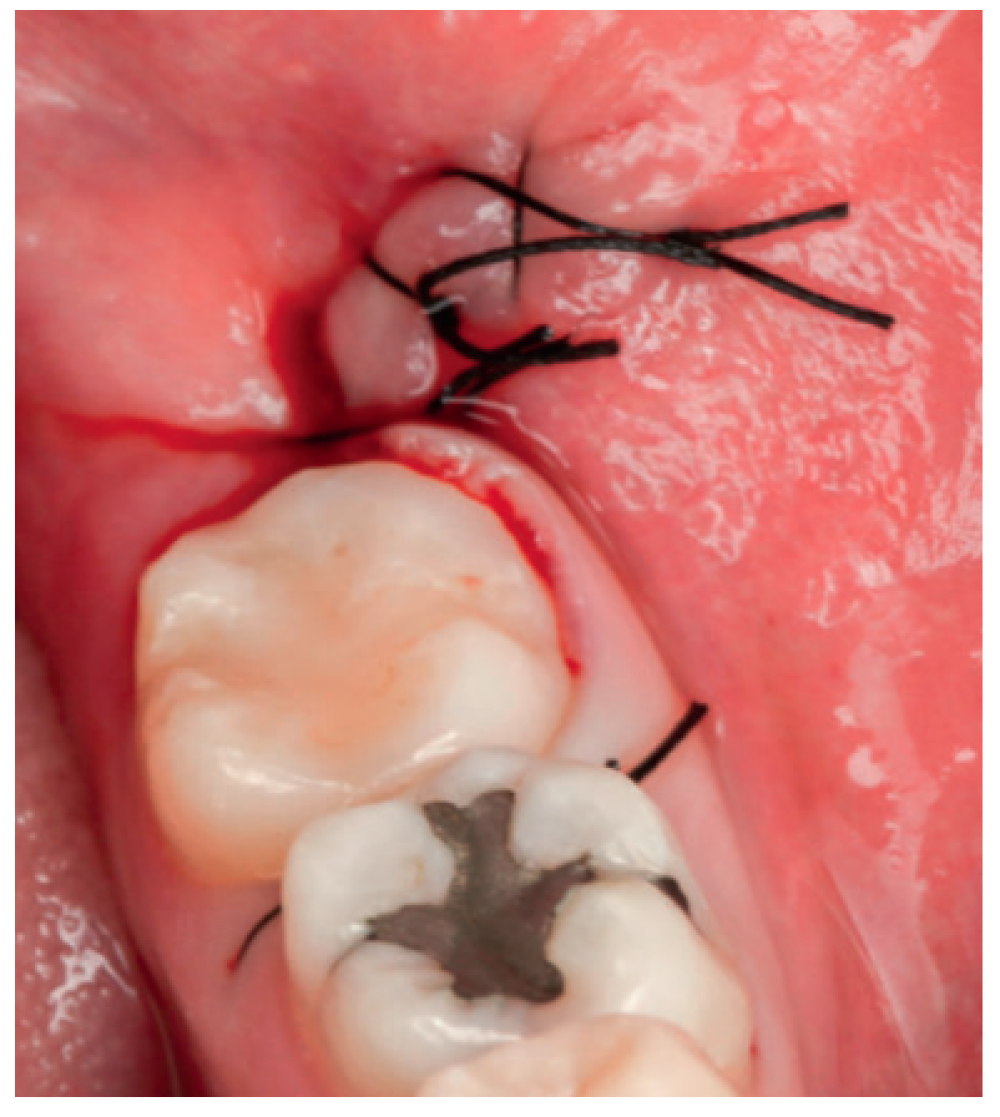
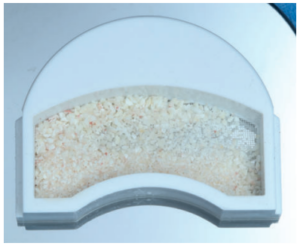
Los fragmentos coronal y radicular se limpiaron de restos de tejidos blandos, y secos, se introdujeron en la máquina Smart Dentin Grinder® (Kometa Bio, BIONER, España). Tras un ciclo de triturado de 3 segundos, y otro de tamizado de 20 segundos, el material obtenido (Figura 3) se limpió con la primera solución durante 12 minutos, y después durante 3 minutos con la segunda solución, para después transportar el material de injerto al alveolo, con presión controlada (Figura 4). Una vez compactado, se colocó una esponja de fibrina (Gelatamp® ) (Figura 5) y se suturó la herida con seda de 4/0, mediante dos puntos simples en la cara distal del segundo molar inferior izquierdo, un punto en cruz en la descarga y un punto en la papila (Figura 6). Se realizó una radiografía periapical intraoperatoria (Figura 7).
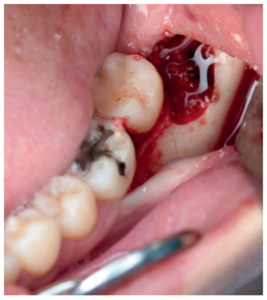
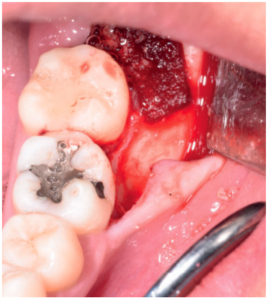
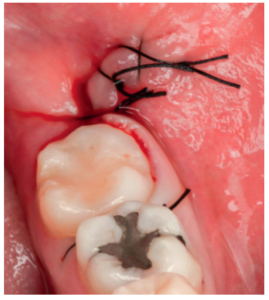

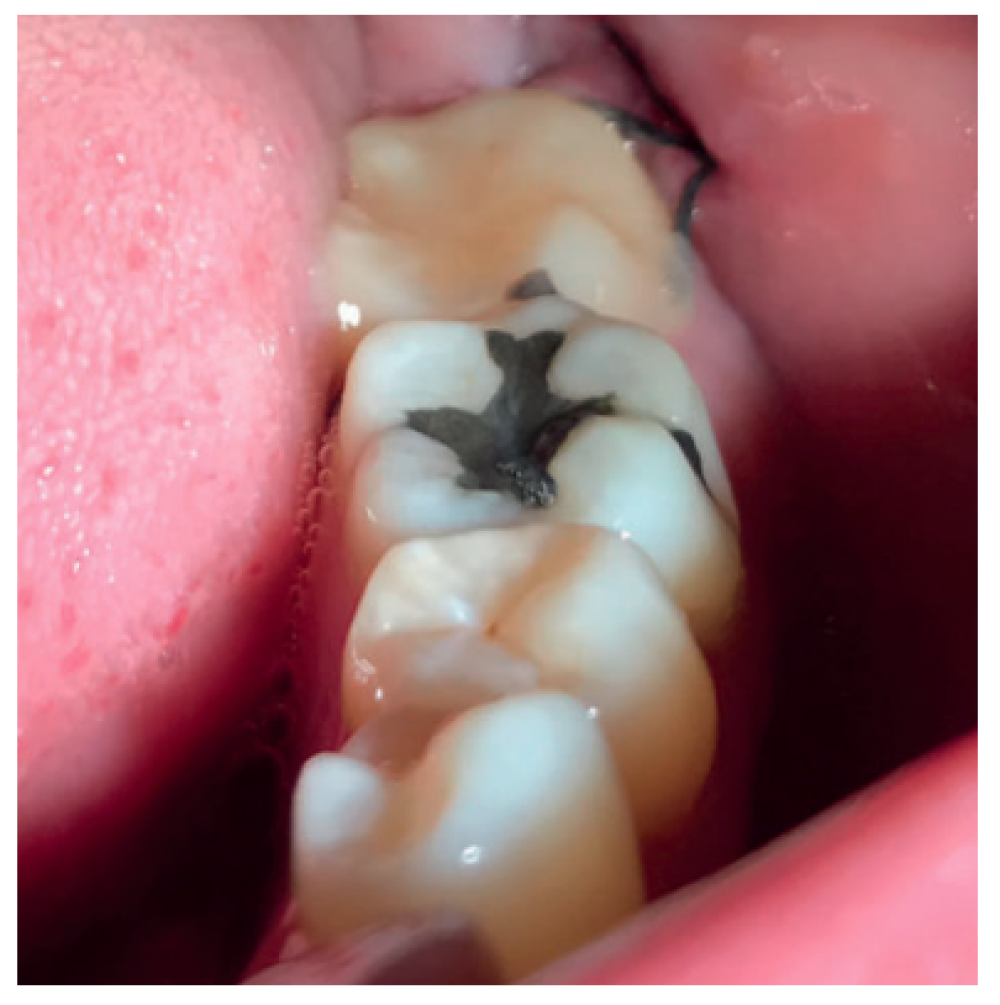
A la semana se retiraron los puntos (Figura 8), y al mes de la primera intervención, se operó el tercer molar inferior derecho, siguiendo el mismo protocolo quirúrgico, pero una vez extraído el tercer molar, se suturó la herida sin colocar material de injerto.

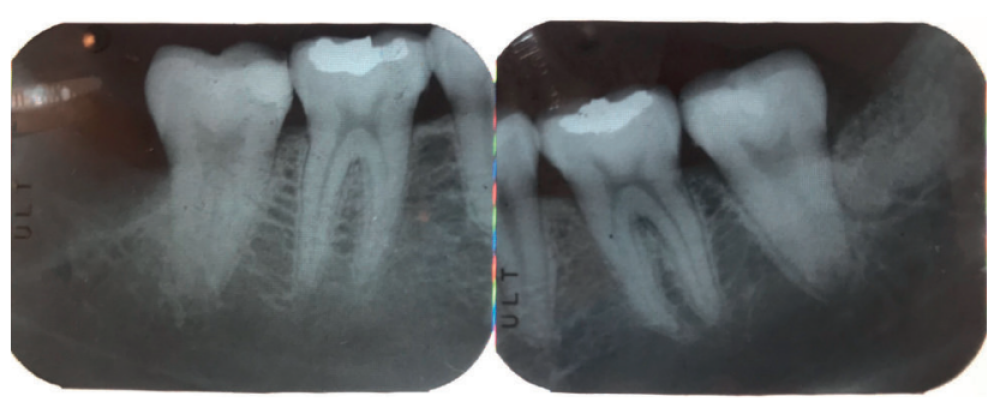
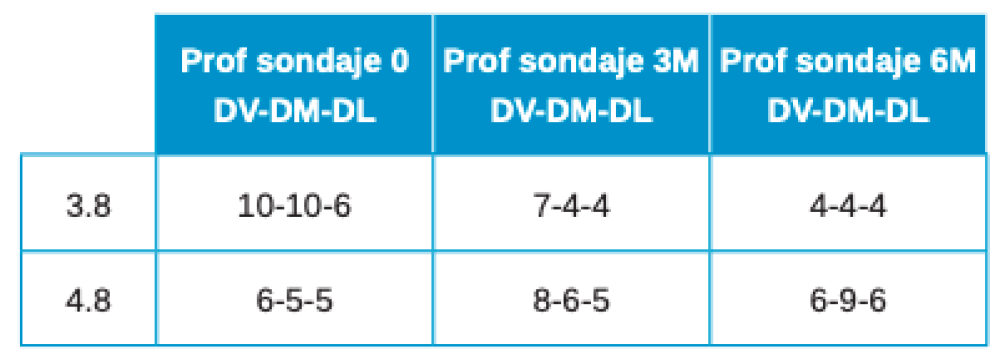
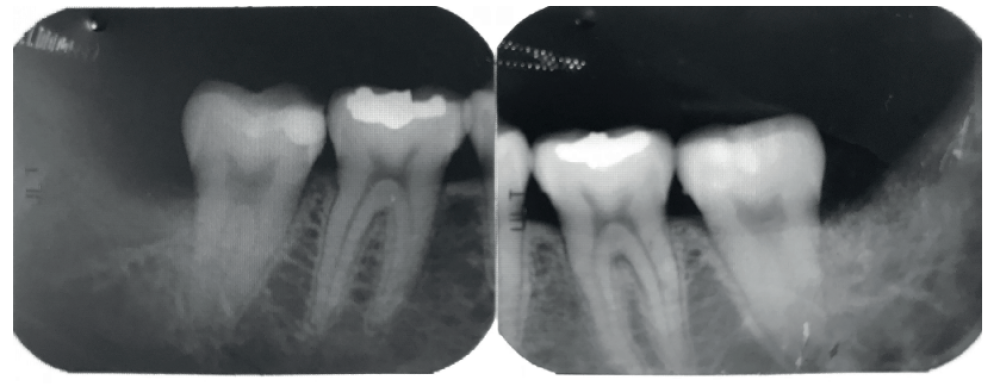
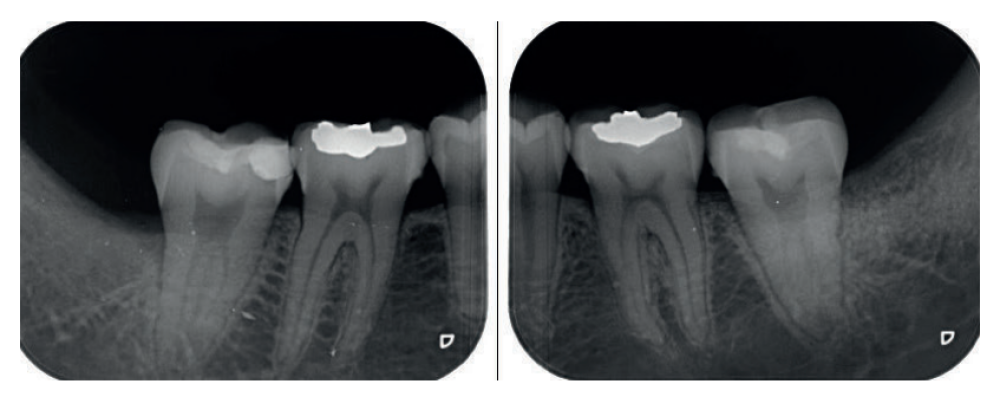
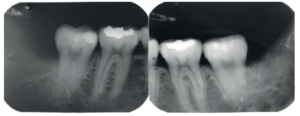
Se retiró la sutura de nuevo a la semana, y se realizaron revisiones a los 3 y 6 meses, donde se midió la profundidad de sondaje (Tabla). Se realizaron radiografías periapicales a los 3 meses (Figura 9) y a los 6 meses (Figura 10).


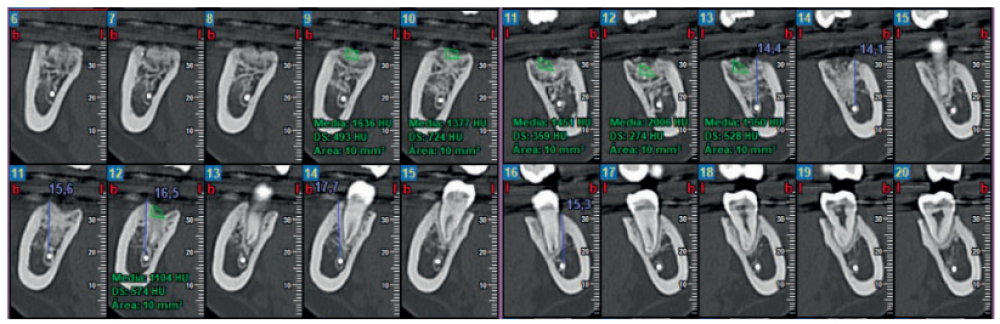
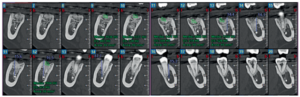
A los 6 meses se realizó una tomografía computarizada de haz cónico (Figura 11), para calcular la densidad ósea en el lado control (1372,33 Unidades Hounsfield) respecto al lado de estudio (1602,33 Unidades Hounsfield). Además, se comparó la altura a la cresta ósea en el lado control (disminución de 2,1 mm de altura ósea) respecto al lado de estudio (disminución de 0,9 mm de altura ósea).
Existe controversia entre la ganancia o la pérdida ósea en la cara distal del segundo molar inferior tras la exodoncia de los terceros molares inferiores mesioangulares u horizontales retenidos, aunque después de un tiempo de seguimiento de 2 años, un 43,3% de los casos a los cuales se les realizó la exodoncia de un tercer molar inferior retenido tuvieron una profundidad de sondaje mayor de 7 mm, y un 32,1% profundidad de sondaje mayor de 4 mm2 .
Autores como Leung y cols.,4 concluyeron que la presencia de terceros molares inferiores mesioangulados producía un defecto en la cara distal del segundo molar, que debilitaba el soporte óseo a este nivel, y que además producía una bolsa periodontal que favorecía la colonización bacteriana. Sin embargo, otros autores coincidían en que la extracción quirúrgica de estos terceros molares retenidos también podía producir un defecto periodontal en la cara distal del segundo molar, y que este defecto raramente volvía a la normalidad después de la extracción.
Para tratar estos defectos periodontales localizados en la cara distal del segundo molar, se ha descrito la técnica del raspado y alisado radicular de la cara distal del segundo molar, empleando curetas o ultrasonidos, para remover la capa de cemento acelular. Esta recomendación se basaba en que la raíz distal del segundo molar se quedaba expuesta después de la extracción del tercer molar, y se contaminaba por bacterias y toxinas, que había que retirar meticulosamente para permitir una curación periodontal y regeneración ósea adecuadas5 , pero diferentes autores demostraron que esta técnica coadyuvante no era suficiente para devolver los parámetros periodontales a la normalidad6 .
Por lo tanto, otros autores abogan por técnicas regenerativas, mediante el empleo de sustitutos óseos, regeneración tisular guiada e incluso procedimientos realizados en los tejidos blandos, demostrando que la regeneración ósea guiada con membrana reabsorbible o no reabsorbible y el empleo de sustitutos óseos es un método efectivo para la curación de estos defectos, en comparación con la exodoncia convencional sin emplear materiales de injerto8, 17, 18 .
La revisión sistemática de Lee y cols.,19 concluyó, tal y como coinciden la mayoría de los autores, que la regeneración tisular guiada es más efectiva que el empleo de materiales de injerto de manera aislada en cuanto a la reducción de los parámetros periodontales en la superficie distal del segundo molar mandibular, pero que todavía no hay evidencia científica del mejor biomaterial a emplear en este tipo de defectos y que hacen falta más ensayos clínicos aleatorizados para dilucidar esta cuestión.
En este sentido, la dentina humana se compone de un 70% de contenido inorgánico con 4 tipos de fosfatos cálcicos (hidroxiapatita, fosfato tricálcico, fosfato octacálcico y fosfato cálcico amorfo), que le otorgan al diente propiedades osteoconductivas, haciendo que sea un material de injerto biocompatible. La hidroxiapatita en la dentina se presenta en forma de fosfato cálcico con bajo contenido cristalino, lo que hace que pueda ser degradado más fácilmente por los osteoclastos, confiriéndole de esta manera buenas propiedades osteoconductivas7, 10. Se compone de un 20% de contenido orgánico, donde el 90% es una red de colágeno tipo I y el 10% son proteínas no colágenas (osteocalcina, osteonectina, sialoproteína y fosfoproteína, que participan en la calcificación ósea) y factores de crecimiento (proteínas morfogenéticas óseas y factor de crecimiento tipo insulina, que le confieren al diente propiedades osteoinductivas). El 10% restante es agua, cumpliendo dos de las tres propiedades que debe cumplir el material de injerto ideal20, 21 .
Sin embargo, no hay consenso en el mejor material de injerto para la curación de estos defectos, ya que cada autor tiene su protocolo específico, y preferencia por un material de injerto concreto, demostrando todos ellos buenos resultados para la reducción en la profundidad de sondaje y nivel de inserción cuando se compara con el lado control, donde no se emplean materiales de injerto.
La utilización de dentina autógena tras la extracción de terceros molares inferiores favorece la regeneración del defecto alveolar y la disminución en la profundidad de sondaje, por lo que se puede considerar como una alternativa entre los diferentes materiales de injerto.
Coleman M, McCormick A, Laskin D. The incidence of periodontal defects distal to the maxillary second molar after impacted third molar extraction. J Oral Maxillofac Surg 2011; 69: 319-21.
Ge J, Yang C, Zheng J, Hu Y. Autogenous bone grafting for treatment of osseous defect after impacted mandibular third molar extraction: A randomized controlled trial. Clin Implant Dent Relat Res 2017; 19: 572-80.
Kan KW, Liu JKS, Lo ECM, Corbet EF, Leung WK. Residual periodontal defects distal to the mandibular second molar 6-36 months after impacted third molar extraction. A retrospective cross-sectional study of Young adults. J Clin Periodontol 2002; 29: 1004-11.
Leung, WK, Theilade E, Comfort MB, Lim PL. Microbiology of the pericoronal pouch in mandibular third molar pericoronitis. Oral Microbiology and Immunology 1993; 8; 306-12.
Pons-Vicente O, Valmaseda-Castellon E, Berini-Autés L, Gay-Escoda C. Effect on pocket depth and attachment level of manual versus ultrasonic scaling of lower second molars following lower third molar extraction: a randomized controlled trial. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2009; 107: e11-19.
Hassan K, Marei HF, Alagl AS. Does grafting of third molar extraction sockets enhance periodontal measures in 30- to 35-year-old patients? J Oral Maxillofac Surg 2012; 70 (4): 757-64.
Petsos H, Korte J, Eickholz P, Hoffmann T, Borchard R. Surgical removal of third molars and periodontal tissues of adjacent second molars. J Clin Periodontol 2016; 43: 453-60.
Richardson DT, Dodson TB. Risk of periodontal defects after third molar surgery: An exercise in evidence-based clinical decision-making. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2005; 100: 133-7.
Muñoz Corcuera M, Trullenque Eriksson A. Comparación entre distintos sustitutos óseos utilizados para procedimientos de elevación de seno maxilar previo a la colocación de implantes dentales. Av Periodon Implantol 2008; 20 (3): 155-64.
Kim YK, Kim SG, Byeon JH, Lee HJ, Um IU, Lim SC y cols. Development of a novel bone grafting material using autogenous teeth. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2010; 109 (4): 496-503.
Lee JY, Kim YK, Yi YJ, Choi JH. Clinical evaluation of ridge augmentation using autogenous tooth bone graft material: case series study. J Korean Assoc Oral Maxillofac Surg 2013, 39: 156-60.
Pang K-M, Um I-W, Kim Y-K, Woo J-M, Kim S-M, Lee J-H. Autogenous demineralized dentin matrix from extracted tooth for the augmentation of alveolar bone defect: a prospective randomized clinical trial in comparison with anorganic bovine bone. Clin Oral Impl Res 2017; 28: 809-15.
Valdec S, Pasic P, Soltermann A, Thoma D, Stadlinger B, Rucker M. Alveolar ridge preservation with autologous particulated dentin – a case series. Int J Implant Dent 2017; 3 (12): 1-9.
Del Canto-Diáz A, De Elio-Oliveros J, Del Canto-Diaz M, Alobera-Gracia MA, Del Canto-Pingarrón M, Martínez-González JM. Use of autologous tooth-derived graft material in the post-extraction dental socket. Pilot study. Med Oral Patol Oral Cir Bucal 2019; 24 (1): e53-60.
Jeong KI, Kim SG, Kim YK, Oh JS, Jeong MA, Park JJ. Clinical study of graft materials using autogenous teeth in maxillary sinus augmentation. Implant Dent 2011; 20 (6): 471-5.
Kabir AM, Murata M, Kusano K, Akazawa T, Shibata T. Autogenous demineralized dentin graft for third molar socket regeneration. Dentistry 2015; 5 (11): 11-14.
Sammartino G, Tia M, Bucci T, Wang HL. Prevention of mandibular third molar extraction-associated periodontal defects: a comparative study. J Periodontol 2009; 80 (3): 389-96.
Barbato L, Kalemaj Z, Buti J, Baccini M, La Marca M, Duvina M, Tonelli P. Effect of surgical intervention for removal of mandibular third molar on periodontal healing of adjacent mandibular second molar: A systematic review and bayesian network meta-analysis. J Periodontol 2016; 87 (3): 291-302.
Lee CT, Hum L, Chen YW. The effect of regenerative periodontal therapy in preventing periodontal defects after the extraction of third molars: A systematic review and meta-analysis. J Am Dent Assoc 2016; 147 (9): 709-14.
De Oliveira GS, Miziara MN, Silva ER, Ferreira EL, Biulchi AP, Alved JB. Enhanced bone formation during healing process of tooth sockets filled with demineralized human dentine matrix. Aust Dent J 2013; 58 (3): 326-32.
Kabir MA, Murata M, Akazawa T, Kusano K, Yamada K, Ito M. Evaluation of perforated demineralized dentin scaffold on bone regeneration in critical-size sheep iliac defects. Clin Oral Impl Res 2017; 28: e227-35.

Sánchez-Labrador Martínez de Morentin, Luis
Especialista en Implanto-prótesis y Magíster en Cirugía Bucal e Implantología de la Universidad Complutense de Madrid (UCM).
Martín-Ares, María
Profesora del Máster en Cirugía Bucal e Implantología UCM.
Ortega Aranegui, Ricardo
Profesor del Departamento de Especialidades Clínicas Odontológicas.
López-Quiles Martínez, Juan
Director del Máster en Cirugía Bucal e Implantología UCM.
Martínez-González, José María
Profesor Titular Cirugía Maxilofacial UCM.