Revisión bibliográfica
Telletxea Iraola, M. López-Malla Matute, J. Alía García, E. Las tres caras de la sonrisa gingival. Revisión bibliográfica. Cient. Dent. 2020; 17; 2; 139-146
Las tres caras de la sonrisa gingival . Revisión bibliográfica
Hablamos de sonrisa gingival cuando se altera la armonía establecida entre los dientes, labios y encía, exponiendo más allá de 2 mm de encía coronal a los incisivos maxilares, una circunstancia que, en ocasiones, genera un problema estético para algunos pacientes.
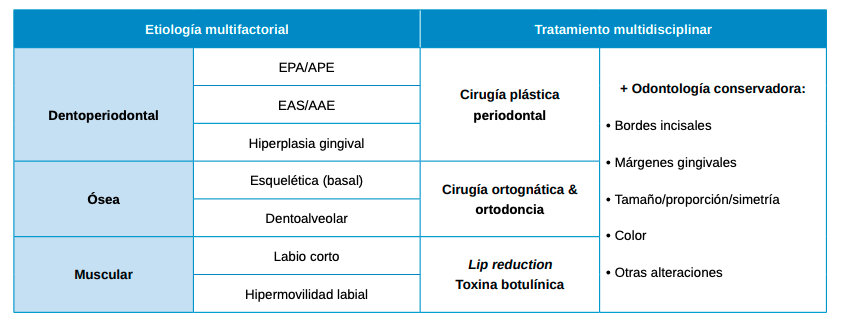
La etiopatogenia de dicha condición se resume en tres facetas: dentoperiodontal (erupción pasiva alterada y erupción activa alterada), ósea (esquelética y/o dentoalveolar) y muscular (labio superior corto e hipermovilidad labial).
Una condición multifactorial como la sonrisa gingival precisa un abordaje multidisciplinar: cirugía plástica periodontal, ortodoncia, cirugía ortognática, reposición labial, infiltración de toxina botulínica y tratamiento estético complementario.
The excessive gingival display when a patient smiles (from 2 mm or more) is known as gummy smile. When the harmony established between the teeth, lips and gum is altered, exhibiting short clinical crown of the maxillary anterior teeth, in occasions generates an aesthetic problem for some patients.
There are different etiologies of gummy smile, it concludes in three facets: dentoperiodontal (Altered Passive Eruption and Altered Active Eruption), bone defect (excessive vertical bone growth, dentoalveolar extrution) and muscular (short upper lip and upper lip hyperactivity), and the combination of some of these factors.
A multifactorial condition requires a multidisciplinary boarding: plastic periodontal surgery, orthodontic, orthognathic surgery, lip reduction, infiltration of Botulinum toxin and complementary aesthetic treatment.
La sonrisa gingival, definida como una condición multifactorial, no patológica y de abordaje multidisciplinar, es responsable de una desarmonía tan imperfecta como exclusiva descrita entre los componentes de la sonrisa (labios, dientes y encía) al exponer más de 2 mm de encía coronal a los incisivos maxilares, abarcando tanto el marco estático como dinámico1-10.
Epidemiológicamente engloba el 26% de la población global y el 10% de los adultos jóvenes comprendidos entre los veinte y treinta años, a la vez que prevalece en el sexo femenino y desaparece con los años debido a una progresiva pérdida muscular de los labios11,12.
Son tres las fuentes etiológicas que explican su naturaleza: dentoperiodontal, ósea y muscular.
Dentoperiodontal
El primer origen se resume en tres fenómenos: hiperplasia gingival, erupción pasiva alterada o retardada (EPA) y erupción activa alterada o secundaria (EAA)13.
La EPA consiste en la ausencia de la migración apical de la unión dentogingival tras el cese de la erupción activa, lo que conlleva una posición más coronal del margen gingival al límite amelocementaria (LAC), junto a una exposición reducida de la corona clínica.
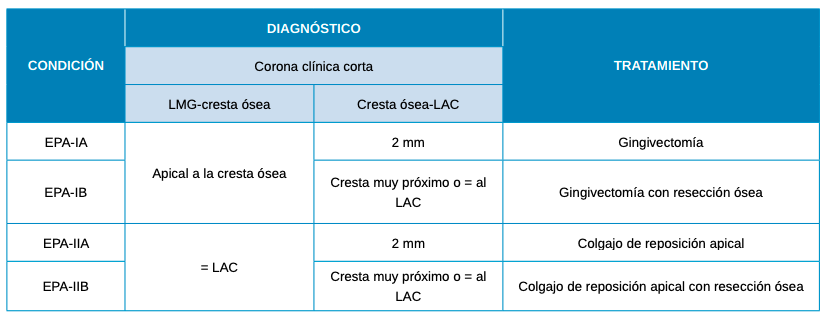
La clasificación de Coslet y cols.12 divide un tipo 1, con un exceso de encía libre, un nivel adecuado de queratinización y una línea mucogingival (LMG) apical a la cresta ósea, y un tipo 2, con una cantidad escasa de tejido queratinizado y la LMG muy próxima al LAC.
Complementariamente, se dividen dos subtipos, A y B, sabiendo que en la primera (1A y 2A) la cresta ósea se ubica entre 1,5-2 mm apical al LAC, mientras que en la segunda (1B y 2B) son coincidentes, quedando un escaso espacio para las inserciones epiteliales y conectivas12.
Por otro lado, la EAA surge cuando existe un espacio interoclusal, ya sea por caries, una pérdida fisiológica, patológica (abrasión, atrición y erosión) o traumática de la superficie dental (Tooth Surface Loss/tooth wear, TSL), la ausencia del antagonista o por motivos ortodóncicos, que conlleva la reactivación de la erupción activa primaria (ahora secundaria) con fin de restablecer un contacto constante e intermitente entre dos piezas opuestas14.
La EAA de tipo 1 en un diente con TSL experimenta una compensación dentoalveolar que se traduce en un crecimiento periodontal y concomitante migración, tanto del proceso alveolar como del ligamento periodontal, hasta contactar con su correspondiente antagonista en el plano oclusal. De todo ello deriva una sonrisa gingival, pero sin modificación ninguna de la corona clínica.
El tipo 2 viene motivado por la ausencia del diente antagonista con lo que el diente opuesto, al igual que el anterior, sufre un desarrollo periodontal, preservando la altura clínica, pero sobrepasando el plano oclusal.
El tipo 3 comparte la etiopatogenia del anterior, con una sobreerupción coronal más allá del plano de oclusión, pero sin estimular ningún desarrollo periodontal, lo que entraña la exposición de dentina y cemento radicular15.
Óseo
En segundo lugar, dentro del origen óseo se diferencian dos tendencias: una esquelética o basal (crecimiento vertical excesivo y protrusión maxilar) y otra dentoalveolar (excesivo desarrollo vertical y/o protrusión del complejo dentoalveolar maxilar anterior), coexistentes normalmente con la clase II esquelética y clase II/División 2º, respectivamente.
Hay rasgos cefalométricos que nos diagnostican una sonrisa gingival de origen óseo, como son el patrón dólicofacial, la hiperdivergencia facial, un excesivo crecimiento vertical del maxilar (EVM), etc., que extraoralmente se traducen en una cara alargada, un crecimiento vertical de la premaxila y una sonrisa gingival16.
Muscular
Anatómicamente, una distancia comprendida entre el punto subnasal (Sn) y el margen caudal del labio superior, menor de 20 mm en mujeres y menor de 22 mm en hombres, define un labio corto17,18.
Paradójicamente, resulta frecuente percibir un labio corto respecto a la longitud aumentada del maxilar en muchos individuos con una línea de sonrisa alta. De hecho, se ha descrito que la longitud labial es superior a la norma (20- 22 mm en mujeres adultas jóvenes; 22-24 mm hombres adultos jóvenes) en muchos casos de sonrisa gingival19.
En términos funcionales, la hiperfunción o hipermovilidad labial se caracteriza por superar entre 1,5-2 veces el valor estándar del desplazamiento del labio superior entre un estado de reposo y una sonrisa máxima (6-8 mm en mujeres jóvenes), debido a una mayor y más eficiente actividad de los músculos elevadores del labio superior.
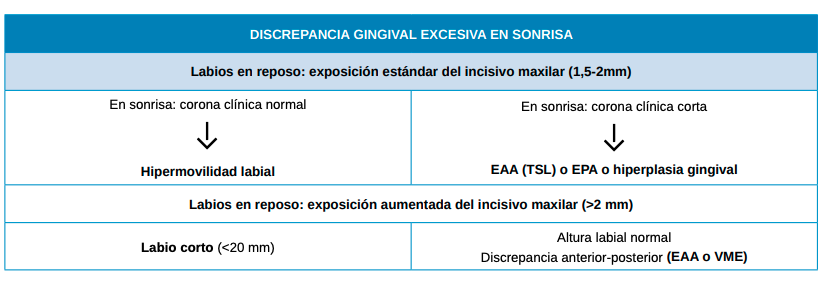
En resumen, si en reposo el paciente muestra una cantidad estándar de borde incisal superior (1,5-2 mm), en sonrisa puede presentar una corona clínica normal de 10,5 mm, aproximadamente, (en cuyo caso, la posible causa sería la hipermovilidad labial) o bien una corona clínica corta, debido a un error estructural (EAA, TSAL, desarrollo periodontal compensatoria), eruptivo (EPA) o por una hiperplasia gingival.
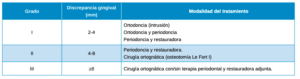
Si bien, con los labios entreabiertos, expone demasiado tejido del incisivo superior (>2 mm), puede coexistir un labio superior corto (causa de sonrisa gingival) o una altura labial correcta, en cuyo caso existiría una discrepancia entre los sectores anteriores y posteriores del plano oclusal debida a una sobreerupción (EAA) o un EVM20-22 (Tabla1).

Tratamiento multidisciplinar
En el origen dentoperiodontal las variables a considerar son las siguientes: la salud periodontal, la anchura de la encía queratinizada, la longitud radicular y el soporte periodontal, el ferrule o la anchura biológica, la posibilidad de aislamiento y la relación margen gingival/LAC o restauración/cresta ósea23 (Tabla 2).

Actualmente, el Diseño Digital de Sonrisa (Digital Smile Design, DSD) aumenta la predictibilidad así como la comunicación con el paciente, ofreciéndole in situ y a priori una perspectiva adicional al mock-up tradicional24-28.
En el caso de la EAA hablaríamos de una intrusión dentoalveolar, o bien, de una terapia restauradora o protésica en sustitución del tejido perdido y la rehabilitación de las ausencias generadas14, 29-33.
Respecto a la causa dentoalveolar, los microimplantes bilaterales han tomado protagonismo al ofrecer una implantación inmediata, un anclaje directo, un menor periodo de tratamiento y un mayor confort34,35.
La técnica de elección habitual ante un EVM de origen esquelético o basal viene a ser la cirugía ortognática mediante la osteotomía de Le Fort tipo I. En ella, se practica una segmentación y la posterior reposición tridimensional del complejo dentoalveolar maxilar (Tabla 3)36.
En cuanto al origen muscular Rubinstein y Kostianovsky en 197321 introducen la clásica reposición o estabilización labial (mucosal strip, lip reduction, lip stabilization) en la que, tras seccionar una banda de mucosa no queratinizada a nivel del fondo vestibular maxilar, se sutura la mucosa labial interna a la altura de la LMG.
Con objeto de prevenir la reinserción muscular y la siguiente recidiva del labio hacia coronal, Miskinyar en 198337 define la reposición labial modificada mediante una miectomía y posterior resección parcial de los elevadores del labio superior.
En vista del carácter irreversible, la complejidad y la naturaleza invasiva de las intervenciones desarrolladas hasta el momento, son varios los autores, como Polo38 y Suber y cols., 39, que se benefician de las ventajas de la toxina botulínica de tipo A (BTX-A).
La infiltración diluida de esta neurotoxina (Botox®) provee un mecanismo farmacológico responsable de una quimiodenervación neuromuscular temporal sin producir lesión nerviosa ninguna, inhibiendo la secreción de acetilcolina al escindir la proteína SNAP-25 asociada a sinaptosomas, lo que se traduce en una parálisis muscular selectiva, impidiendo por ello una desmesurada movilidad durante el acto de la sonrisa40-42.
Una vez tipificados los descriptores mencionados hemos realizado una búsqueda bibliográfica online de todo artículo científico vinculado con el tema de interés (etiología, clasificación y tratamiento), la mayoría de ellos publicados en los últimos diez años (2009-2019), a excepción de la literatura clásica sobre el tema.
Durante el procesamiento, hemos enlazado los términos señalados a través de los operadores boleanos dando lugar a diversas preguntas de investigación, procediendo a resumirlos, en última instancia, en una única ecuación citada a continuación: (“gummy smile” OR “gingival smile” OR “high smile line”) AND (“etiology” OR “origin” OR “causes”) AND (“modalities” OR “classification” OR “types” OR “groups”) AND (“treatment” OR “intervention” OR “therapy” OR “management”).
Se ha garantizado la veracidad del proyecto centrándonos mayoritariamente en publicaciones originales de revistas indexadas o indizadas, cuya búsqueda hemos ejecutado gracias a las siguientes bases de datos: Dentistry & Oral Science Source, PubMed, Web of Knowledge y Scielo.
Vienen a tratarse de estudios observacionales (STROBE) descriptivos, tanto trasversales como longitudinales, revisiones literarias y revisiones sistemáticas basadas en estudios observacionales (MOOSE), cribando diseños de estudio de menor evidencia científica, como son las opiniones de expertos carentes de un criterio explícito, monografías y teorías fundamentadas en una total plausibilidad.
En último lugar, hemos eliminado manualmente todas aquellas bibliografías referentes a estudios no pertinentes a esta revisión literaria.
Para ello, los criterios de exclusión han sido los siguientes: publicaciones sobre la estética dental que no indaguen en ningún aspecto de la sonrisa gingival, descripciones no detalladas de cualquier índole terapéutico, e informes de casos no publicados en los últimos diez años.
Tras inspeccionar de forma independiente cada uno de los artículos y, de acuerdo al juicio definido, se acordó por unanimidad la selección final de los artículos para esta revisión.
Finalmente, con objeto de optimizar el curso de la investigación y prever cualquier contratiempo, se diseñó un diagrama de Gantt.
Tras completar la cascada de selección y valorar publicaciones indexadas de los últimos diez años atendiendo al título y abstract, metodología (muestreo y división de grupos), criterios de exclusión, inclusión y límites definidos, la búsqueda bibliográfica ha arrojado un total de 51 artículos que han sido incluidos en el artículo.
Tjan et cols.,19 en 1984 describen una línea de sonrisa alta, exhibiendo toda la altura de los incisivos maxilares y una banda gingival constante; media, mostrando entre el 75-100% de tejido dentario anterior; y baja, con menos del 75% de la corona anatómica visible22.
Monaco y cols.,2 en 2004, coincidiendo con la división de Peck y cols.,3 de 1992, confirman que la literatura odontológica percibe una línea de sonrisa baja cuando el borde del labio superior cubre el 25% del incisivo central superior en sonrisa; media, exhibiendo entre 1-2 mm de encía coronalmente; y alta, con una discrepancia gingival superior a 2 mm.
En el año 2017 los participantes del Periodontal Research Group de la UAX realizamos un estudio observacional, descriptivo, de tipo transversal y de campo con un total de 333 personas comprendidas entre 18 y 78 años, en el que utilizamos cuatro fotografías y vídeos de diferentes sonrisas.
El cuestionario empleado, diseñado en Google forms, estaba compuesto de nueve apartados donde se recogieron la edad (mayor o menor de 30 años), sexo, relación con la odontología (sí o no), orden preferente de imágenes y vídeos, cuál era la menos estética y el motivo de ello. Las encuestas se realizaron entre los meses de septiembre y octubre en distintos distritos de la ciudad de Madrid.
Esta muestra no valoró igualmente una sonrisa en un escenario estático que dinámico, con lo que resultaría interesante incorporar este método de análisis a nuestros planes de tratamiento. Así mismo, todos los grupos seleccionaron como sonrisas que no les gustaron aquellas que más encía mostraban, por lo que pudimos definir la sonrisa gingival como una característica desfavorable estéticamente43.
Según Volchansky y Cleaton-Jones20 en 1974 existe una prevalencia del 12% que configura el síndrome de cara corta y, a su vez otros autores como Coslet y cols12. determinan que el fenotipo se constituye por unos dientes cortos (aproximadamente un 19% de corona oculta), un festoneando aplanado, una anchura biológica aumentada y, por supuesto, una sonrisa gingival.
Sin embargo, la literatura actual no contempla ninguna unanimidad en cuanto a la etiología, de forma que las hipótesis más aceptadas apuntan a la existencia de una interferencia oclusal de tejido blando durante la erupción pasiva, una encía gruesa y fibrótica con un ritmo migratorio más lento, e incluso una tendencia hereditaria44.
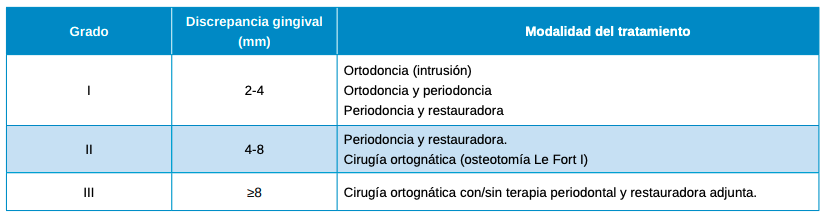
Entre las tres facetas es en el tratamiento donde se contempla un mayor número de opiniones y publicaciones científicas (Tabla 4).
sonrisa gingival.
En Ortodoncia la biomecánica de los microimplantes ha sido bien recibida por los pacientes, pues les permite camuflar una sonrisa gingival de base esquelética sin tener que enfrentarse a la morbilidad de la cirugía45-48.
En un ensayo clínico publicado en 2009 pacientes (3 hombres y 8 mujeres: 19.8±4.8 años) con sonrisa gingival, sobremordida (5.9±0.9 mm) y dimensión vertical normal, son tratados con dos microtornillos (1.2-1.3 y 2.2-2.3, FDI; 1.2 x 6 mm; F=80 gr; 4.55±2.64 meses), tras una fase previa de alineamiento dentario anterosuperior. A partir de sus resultados (una intrusión media de 1.92 mm y una disminución media de sobremordida de 2.25±1.73 mm), los autores concluyeron que la aplicación de fuerzas intrusivas próximas a un centro de resistencia es positiva, aunque observaron cambios (no significativos) en la inclinación de los incisivos maxilares y la reabsorción apical de un incisivo en el control periapical. Añadieron la necesidad de estudios con mayor muestra y duración en el tiempo48.
En un reporte de caso publicado en 2014 se trató una paciente de 20 años con maloclusión de clase II/División 2ª, con sobremordida y retroinclinación de incisivos superiores, impactación del 2.3 y sonrisa gingival, a través de dos microimplantes (1.5-1.6, 2.5-2.6, FDI; 1.8 x 7 mm; durante 28 meses) con fin de aplicar una fuerza posterosuperior y, a su vez, retraer (4mm) y proinclinar (10º) los incisivos superiores. En la ortopantomografía final se observó una ligera reabsorción apical del sector anterosuperior49.
Chang-Kai Chen y cols.,50 en 2017 presentaron un tratamiento multidisciplinar de una paciente de 26 años con perfil convexo severo y altura facial inferior aumentada (57,6%), asociada a una maloclusión de clase II con sobremordida completa y una sonrisa gingival asimétrica, en la que se había producido una posterorrotación mandibular funcional a causa de la lingualización y extrusión de los incisivos superiores.
En la fase ortodóncica se aplicó un anclaje extra-alveolar bilateral mediante dos microtornillos infracigomáticos (Infrazygomatic Crest bone Screws, IZC, 280 gr/lado) y otros dos (1.2-1.1 y 2.1-2.2, FDI; 1.5 x 8 mm; F=60/80 gr/lado; 19º-30º mes) con fin de evitar la extrusión dentaria anterosuperior al retruir el frente anterior. No obstante, en la ortopantomografía final percibieron una moderada reabsorción apical externa de los cuatro incisivos maxilares a causa de la mecánica intrusiva.
Según Mazzuco y cols.,51 2010, la infiltración del BTX-A para el origen muscular se orienta por los grupos musculares específicos que se contraen en cada área de visualización gingival: anterior (elevador del labio superior, LLS; elevador común del labio superior y ala de la nariz, LLSAN; y cigomático menor, Zmi), posterior (cigomático mayor, ZM, y Zmi), mixta y asimétrica.
En esta secuencia, el primer grupo precisa una sola punción lateral al ala de nariz que abarque todo el grupo muscular; el segundo, dos: una a nivel del punto de mayor contracción del surco nasolabial, y otra a 2 cm, lateralmente al previo; igualmente, en las formas mixtas, la dosis se reduce a la mitad para el sector anterior.
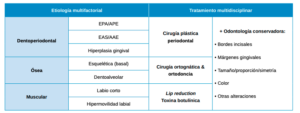
- Son tres las etiologías de la sonrisa gingival: dentoperiodontal (EPA/AAE), ósea o esqueléticoalveolar (VME) y muscular (labio superior corto e hipermovilidad labial).
- La EPA presenta un origen incierto (factores hereditarios, congénitos o incluso adquiridos).
- La literatura clásica y la sociedad general perciben una línea de sonrisa alta a partir de los 3 mm, con una discrepancia de ±1 mm.
- En el plan de tratamientoo se correlacionan las siguientes disciplinas:
- Origen dentoperiodontal: cirugía plástica periodontal.
- Origen óseo: cirugía ortognática y ortodoncia.
- Origen muscular: reposición labial y toxina botulínica.
- Tratamiento complementario de odontología restauradora.
Matthews TG, Blatterfein L, Morrow RM, Payne SH. The anatomy of a smile. J Prosthet Dent 1978;39(2):128–134.
Monaco A, Streni O, Marci MC, Marzo G, Gatto R, Giannoni M. Gummy smile: Clinical parameters useful for diagnosis and therapeutical approach. J Clin Pediatr Dent 2004;29(1):19–25.
Peck S, Peck L, Kataja M. The gingival smile line. Angle Orthod 1992;62:91–100.
Kaya B, Uyar R. Influence on smile attractiveness of the smile arc in conjunction with gingival display. Am J Orthod Dentofac Orthop 2013;144(4):541–547.
Garber DA, Salama MA. The aesthetic smile: Diagnosis and treatment. Periodontol 2000 1996;11(1):18–28.
Azodo CC. The influence of gingival exposure on smile attractiveness. Ibom Med J 2018;11(1):38–44.
Sonick M, Hwang D. Perceptions of a gummy smile, myths and realities of esthetic crown lengthening. J Cosmet Dent 2014;30(2):110–121.
Pithon MM, Santos AM, Viana De Andrade A, Santos EM, Couto FS, Da Silva R. Perception of the esthetic impact of gingival smile on laypersons, dental professionals, and dental students. Oral Surg Oral Med Oral Pathol Oral Radiol 2013;115(4):448–454.
Oshagh M, Moghaddam TB, Dashlibrun YN. Perceptions of laypersons and dentists regarding the effect of tooth and gingival display on smile attractiveness in long- and short-face individuals. Eur J Esthet Dent 2013;8(4):570–581.
Parrini S, Rossini G, Castroflorio T, Fortini A, Deregibus A, Debernardi C. Laypeople’s perceptions of frontal smile esthetics: A systematic review. Am J Orthod Dentofac Orthop 2016;150(5):740–750.
Seixas MR, Costa-Pinto RA, de Araújo TM. Checklist of aesthetic features to consider in diagnosing and treating excessive gingival display (gummy smile). Dental Press J Orthod 2011;16(2):131–158.
Coslet JG, Vonarsdall R, Weisgold A. Diagnosis and classification of delayed passive eruption of the dentogingival junction in the adult. Alpha Omegan 1977;3:24-28.
Oliveira MT, Molina GO, Furtado A, Ghizoni JS, Pereira JR. Gummy smile: A contemporary and multidisciplinary overview. Dent Hypotheses 2013;4(2):55–60.
Verardi S, Ghassemian M, Bazzucchi A, Pavone AF. Gummy Smile and Short Tooth Syndrome – Part 2: Periodontal Surgical Approaches in Interdisciplinary Treatment. Compend Contin Educ Dent 2016;37(4):247–52.
Ahmad I. Altered Passive Eruption (APE) and Active Secondary Eruption (ASE). Int J Esthet Dent 2017;12(3):352-376.
Izraelewicz-Djebali E, Chabre C. Gummy smile: orthodontic or surgical treatment? J Dentofacial Anom Orthod 2015;18:102.
Hwang WS, Hur MS, Hu KS, Song WC, Koh KS, Baik HS, et al. Surface anatomy of the lip elevator muscles for the treatment of gummy smile using botulinum toxin. Angle Orthod 2009;79(1):70–77.
Londoño MA. The smile and its dimensions. Odontol Univ Antioquia 2012;23(2):353–65.
Tjan AH, Miller GD, The JG. Some esthetic factors in a smile. J Prosthet Dent. 1984;51(1):24-28.
Volchansky A, Cleaton-Jones PE. Delayed passive eruption – A predisposing factor to Vincent’s Infection? J Dent Ass S Afr 1974;29(5):291-294.
Rubenstein A,Kostianovsky A. Cosmetic surgery for the malformation of the laugh. Original Tecnique. 1973.
Silberberg N, Goldstein M, Smidt A. Excessive gingival display: etiology, diagnosis, and treatment modalities. Quintessence Int 2009;40(10):809-818.
Chen C-K, Lee A, CH C, Roberts WE. Convex, class II, deepbite, gummy smile and lingually tipped incisors: conservative correction with bone screws and a crown lengthening procedure. Int J Orthod Implantol 2017;45:60–81.
Montalvo Arias D, Molina Rojas G, Apa MA. The “Gummy Smile” Challenge. J Cosmet Dent 2017;27(2):50–61.
TrushKowsky R, Montalvo D, Steven D. Digital Smile Design concept delineates the final potential result of crown lengthening and porcelain veneers to correct a gummy smile. Int J Esthet Dent 2016;11(3):338–354.
Santos F, Kamarowski S, Lopez C, Storrer C, Neto A, Deliberador T. The use of the digital smile design concept as an auxiliary tool in periodontal plastic surgery. Dent Res J (Isfahan) 2017;14(2):158– 161.
Shivaprasad B, Rakesh M, Prabhu SS. Esthetic Correction of gummy smile by gingivectomy using diode laser. J Heal Sci Res 2015;6(1):17–21.
Mahn DH. Elimination of a “Gummy Smile” with crown lengthening and lip repositioning. Compend Contin Educ Dent 2016;37(1):52–55.
Cairo F, Graziani F, Franchi L, Defraia E, Pini Prato GP. Periodontal plastic surgery to improve aesthetics in patients with altered passive eruption/gummy smile: a case series study. Int J Dent 2012;2012:1-6.
Narayanan M, Laju S, Erali SM, Erali SM, Fathima AZ, Gopinath P V. Gummy smile correction with diode laser: two case reports. JIOH 2015;7(2):89–91.
Gonçalves KJ, Agnoletto GG, Da Cunha LF, Storrer CM, Deliberador TM. Periodontal plastic surgery for treatment of gummy smile with cosmetic restauration treatment. Rsbo 2017;1(1):50.
Aroni MAT, Pigossi SC, Pichotano EC, de Oliveira GJPL, Marcantonio RAC. Esthetic crown lengthening in the treatment of gummy smile. Int J Esthet Dent. 2019;14(4):370–382.
Qamruddin I, Shahid F, Alam MK, Zehra Jamal W. Camouflage of severe skeletal class II gummy smile patient treated nonsurgically with mini implants. Case Rep Dent 2014;2014:1–7.
Kim TW, Freitas BV. Orthodontic treatment of gummy smile by using mini-implants (Part I): Treatment of vertical growth of upper anterior dentoalveolar complex. Dental Press J Orthod 2010;15(2):42–43.
Garber DA, Salama MA. The aesthetic smile: diagnosis and treatment. Periodontol 2000. 1996;11:18-28.
Miskinyar SA. A new method for correcting a gummy smile. Plast Reconstr Surg 1983;72(3):397-400.
Polo M. Botulinum toxin type A in the treatment of excessive gingival display. Am J Orthod Dentofacial Orthop. 2005;127(2):214-261
Suber JS, Dinh Prince MD, Smith PD. OnabotulinumtoxinA for the treatment of a gummy smile. Aesthet Surg J 2014;343:432-437.
Mostafa D. A successful management of severe gummy smile using gingivectomy and botulinum toxin injection: a case report. Inter J Surg Case Resport 2018; 42:169-174.
Dinker S, Anitha A, Sorake A, Kumar K. Management of gummy sith Botulinum Toxin Type-A: a case report. J Inter Oral Health 2014; 6(1):111-115.
Duruel O. Ideal Dose and Injection Site for Gummy Smile Treatment with Botulinum Toxin-A: a systematic review and introduction of a case study. Int J Periodontics Restorative Dent 2019; 39(4):167–173.
Telletxea M, Pérez A, López-Malla J y cols. Sonrisa gingival, ¿una imagen o un conjunto? 1º Simposio Joven COEM. Madrid; 2018.
Uvada R, Shiloah J. Gummy Smiie : Could it be genetic? hereditary gingiyal fibromatosis. J Teen Dent Assoc 2012; 92(1):23–26.
Ahir H, Mahadevia S, Krishnamurthy, Kumar T, Shah R. Directing the force vector directly: Use of micro-implants for correction of gummy smiles. J Ahmedabad Dent Coll Hosp 2014; 5(1):38–42.
Kaku M, Kojima S, Sumi H, Koseki H, Abedini S, Motokawa M, et al. Gummy smile and facial profile correction using miniscrew anchorage. Angle Orthod 2012;82(1):170-177.
Kim TW, Kim H, Lee SJ. Correction of deep overbite and gummy smile by using a mini-implant with a segmented wire in a growing Class II Division 2 patient. Am J Orthod Dentofac Orthop 2006;130(5):676–685.
Polat-Ozsoy O, Arman-Ozcirpici A, Veziroglu F. Miniscrews for upper incisor intrusion. Eur J Orthod 2009;31(4):412–416.
Kim SJ, Kim JW, Choi TH, Lee KJ. Combined use of miniscrews and continuous arch for intrusive root movement of incisors in Class II division 2 with gummy smile Angle Orthod 2014; 84(5):910–918.
Kai Chen C, Lee A, Chang C, Roberts WE. Gummy smile correction with bone screws and a crown lengthening procedure. IJOI 2017;(45):60-77.
Mazzuco R, Hexsel D. Gummy smile and botulinum toxin: a new approach based on the gingival exposure area. J Am Acad Dermatol. 2010;63(6):1042-1051.

Telletxea Iraola, Markel
Grado en Odontología por la Universidad Alfonso X El Sabio de Madrid Experto en Peritaciones en Odontología Legal y Forense por la Universidad Alfonso X El Sabio de Madrid. Estudiante del Máster Especialista Europeo en Ortodoncia en la Universidad Alfonso X El Sabio de Madrid.
López-Malla Matute, Joaquín
Coordinador de Periodoncia y profesor del Máster en Cirugía Oral, Implantología y Periodoncia. Universidad Alfonso X El Sabio de Madrid.
Alía García, Esther
Licenciada en Odontología por Universidad Complutense de Madrid. Doctor Cum Laude en Odontología por la Universidad Alfonso X El Sabio de Madrid. Máster Oficial Universitario en Ortodoncia y Ortopedia dentofacial por la Universidad X El Sabio de Madrid. Experto en Peritaciones en Odontología Legal y Forense por la Universidad X El Sabio de Madrid.