Caso clínico
Alba Gil A, Ortega Concepción D, Peña Cardelles JF, Domínguez Mompell JL, Lara Chao J, Gómez de Diego R. Manejo de un defecto estético en maxilar anterior con injertos de tejidos duros y blandos e inserción diferida de un implante dental. A propósito de un caso. Cient. Dent. 2021; 18; 4; 233-238
Manejo de un defecto estético en maxilar anterior con injertos de tejidos duros y blandos e inserción diferida de un implante dental. A propósito de un caso
Introducción: Hay alteraciones óseas en las crestas alveolares que presentan un defecto volumétrico que dificultan la inserción de un implante dental en la posición tridimensionalmente correcta. Existen diferentes técnicas quirúrgicas de aumento óseo, entre ellas están los injertos en bloque o Split Bone Bloque Technique (SBBT). Esta técnica combina laminas corticales y hueso particulado de origen autólogo, logrando una integración más rápida del injerto. El objetivo de ese caso es describir el manejo y abordaje clínico de un defecto de alto compromiso estético y complicación quirúrgico-protésica mediante colgajo rotado de paladar, SBBT y posterior provisionalización de un implante dental osteointegrado.
Caso clínico: Varón de 54 años que acude a la Clínica Universitaria de la Universidad Rey Juan Carlos con una dehiscencia del tejido blando que sobrepasaba la línea mucoginvival a nivel del incisivo 1.1 cursando con movilidad del fragmento vestibular El paciente no refería sintomatología ni signos patológicos. Se estableció como plan de tratamiento la extracción del diente y aumento del tejido blando mediante la técnica de colgajo rotado de paladar a pedículo posterior. Y posteriormente se realizó la regeneración ósea horizontal mediante SBBT.
Conclusión: La regeneración ósea mediante SBBT es una técnica predecible con altas tasas de éxito tanto horizontal como vertical. Asociado a la regeneración, el manejo del tejido blando con colgajos o injertos de tejido conectivo permite obtener el volumen deseado.
Introduction: There are bone alterations in the alveolar crests that present a volumetric defect that makes inserting a dental implant in the correct threedimensional position difficult. There are different surgical techniques for bone augmentation, including block grafts or the Split Bone Block Technique (SBBT). This technique combines cortical laminas and particulate bone of autologous origin, thus achieving a faster integration of the graft. The aim of this case is to describe the management and clinical approach of a defect with high aesthetic compromise and surgical-prosthetic complication by means of a rotated palatal flap, SBBT and subsequent provisionalization of an osseointegrated dental implant.
Case study: A 54 year old man attended the University Clinic of the Rey Juan Carlos University with a dehiscence of the soft tissue that went beyond the mucoginvival line at the level of incisor 1.1 with mobility of the vestibular fragment. The patient did not report any symptoms or pathological signs. Tooth removal and soft tissue augmentation using the rotated palatal to posterior pedicle flap technique were established as a treatment plan. Horizontal bone regeneration was then performed using SBBT.
Conclusion: Bone regeneration using SBBT is a predictable technique with high success rates both horizontally and vertically. Associated with regeneration, soft tissue management with flaps or connective tissue grafts makes it possible to achieve the desired volume.
La rehabilitación con implantes dentales en sujetos total o parcialmente edéntulos es, actualmente, un tratamiento predecible; sin embargo, pueden existir defectos óseos asociados a atrofias postextracción, enfermedad periodontal, traumatismos o neoplasias que dan lugar a un volumen de hueso insuficiente que condiciona la correcta inserción del implante dental osteointegrado (IOI) funcional y estéticamente1-3 .
La clave del éxito en una regeneración ósea es la integración del injerto en el lecho receptor y depende principalmente de su origen y composición. Los xenoinjertos y aloinjertos poseen propiedades osteoconductoras, son andamios para el crecimiento óseo, favoreciendo la formación de nuevo hueso nativo. Sin embargo, los injertos óseos autólogos poseen además capacidad osteoinductora y osteogénica, siendo considerados el gold standard1,2,4,5 .
La obtención de injertos óseos de una zona extraoral registra mayor morbilidad y aumento de las complicaciones postoperatorias; por tanto, la tendencia es conseguir hueso autólogo intraoral, fundamentalmente de dos zonas: el mentón y la línea oblicua externa de rama mandibular, esta última es de elección por su mejor acceso, baja morbilidad, cortos períodos de curación, remodelación mínima del injerto y mantenimiento de alta densidad ósea2,4 .
Los injertos autólogos son en bloque o particulados. Entre los primeros destaca la técnica de Split Bone Block Technique (SBBT), descrita por diferentes autores y con especial mención al profesor Foud Khoury1,2, ésta combina láminas corticales óseas revascularizables, que actúan de membrana de barrera, con hueso particulado obtenido de la misma zona donante, realizándose un encofrado de hueso autólogo adaptado al defecto óseo, lo que permite una integración más rápida del injerto1,3 .
El objetivo de este artículo es describir el abordaje y manejo de un defecto de alto compromiso estético y complicación quirúrgico-protésica, mediante la combinación de técnicas que incluyen procedimientos mucogingivales, para el acondicionamiento del tejido blandos, y SBBT asociado al manejo de prótesis provisionales para conseguir un resultado adecuado6 .
Se describe el caso de un varón de 54 años sin antecedentes médicos de interés (ASA tipo I) que acude al Máster de Cirugía Bucal e Implantología de la Universidad Rey Juan Carlos de Madrid, demandando solución a su problema estético del sector anterosuperior. Tras la anamnesis y exploración clínica se observó dehiscencia del tejido blando que sobrepasaba la línea mucoginvival (LMG) a nivel del incisivo central (1.1), con origen en una fractura radicular vertical completa y movilidad del fragmento vestibular. El paciente no refiere sintomatología ni signos patológicos. Realizado el estudio radiológico mediante tomografía computerizada de haz cónico (CBCT) se observó ausencia de la cortical vestibular del diente; así como, presencia de escaso hueso residual en la zona ápico-palatina, con pronóstico restaurador incierto, por lo que se decide la exodoncia del 1.1 e inserción diferida de un IOI con reconstrucción ósea alveolar según técnica SSBT, y del tejido blando mediante colgajo rotado de paladar a pedículo posterior, para garantizar la sinéresis en la regeneración posterior.
Previo al tratamiento, el paciente fue informado sobre las características del mismo y firmó el consentimiento informado diseñado según la norma descrita en la Ley 41/2002, de 14 de noviembre. El documento se adaptó siguiendo las recomendaciones publicadas por el Ilustre Colegio Oficial de Odontólogos y Estomatólogos de la 1ª Región para los tratamientos quirúrgicos durante la situación de la pandemia por infección del virus COVID-19. Así mismo, se siguieron los principios establecidos en la Ley Orgánica 3/2018, de 5 de diciembre, de Protección de Datos Personales y garantía de los derechos digitales, con el fin de que el paciente pudiese conocer en todo momento el fin y uso de esos datos, y quién los utiliza.
Acto quirúrgico
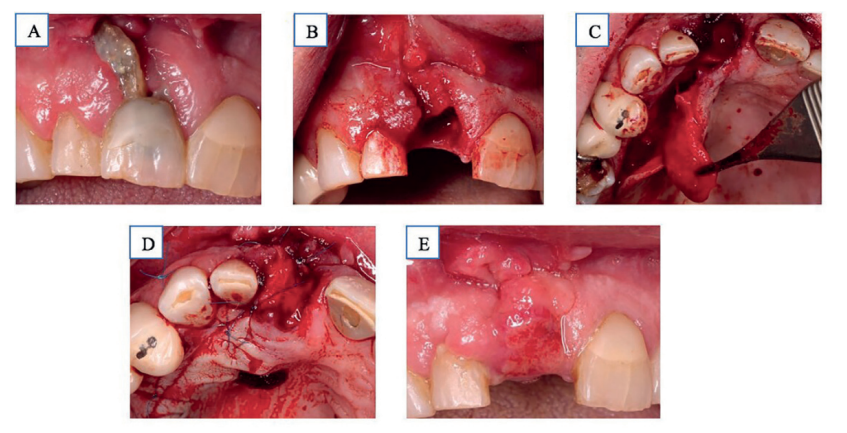
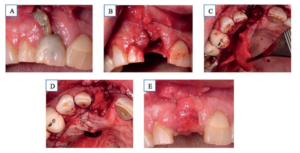
Se realiza exodoncia del 1.1 con anestesia local (articaína 1:100000), observándose el defecto de la cortical vestibular. Posteriormente, se practica incisión a espesor total en palatino a 3 mm de los márgenes gingivales de distal del diente 1.5 al 1.1, realizando un colgajo pediculado de tejido conectivo posterior que se suturó con sutura monofilamento no absorbible de poliéter 5.0 de Normon® al tejido adyacente a través de un túnel a espesor parcial previamente realizado. Prescribiendo pauta antibiótica (amoxicilina + ac clavulánico 500/125mg cada 8 h 7 días), analgésica y antiinflamatoria (Ibuprofeno 600mg cada 8h 4 días) y recomendándose la aplicación de clorhexidina en gel al 2% durante 10 días. Se retiró la sutura a las 2 semanas, observando aumento del tejido blando y cierre total de la dehiscencia (Figura 1).
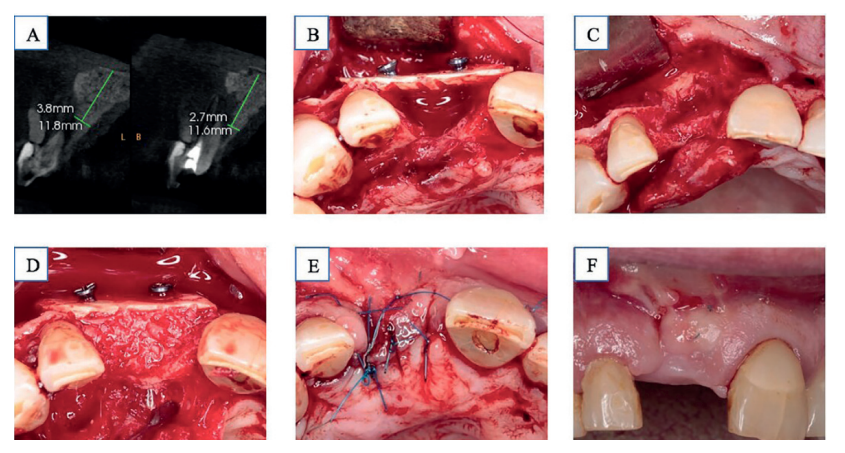
A las cinco semanas se realiza la regeneración ósea horizontal mediante SSBT, bajo anestesia local (articaína 1:100000), se practica incisión intrasulcular de los dientes 2.4 a 1.3 para evitar incisiones de descarga que comprometan la vascularización de la zona. Se obtuvo el bloque óseo de la línea oblicua externa de la rama mandibular del cuarto cuadrante, mediante incisión de la zona retromolar a espesor total para exponer la zona donante. Para su obtención se utilizaron discos de diamante de 3,25 mm de radio en mesial, distal y apical, y una fresa de lanza de pieza de mano para marcar la zona crestal (FRIOS MicroSaw; Dentsply Implants® , Mannheim, Alemania), utilizando escoplo y martillo para la liberación del mismo. El injerto se dividió longitudinalmente en dos láminas de aproximadamente 1,5 mm de grosor con discos de sierra de diamante de mayor radio. Una de las láminas se adaptó y fijó a los márgenes mesial y distal del defecto vestibular mediante tornillos de osteosíntesis 1,2 mm de diámetro y 10mm de longitud (Stryker Leibinger® , Freiburg, Alemania). El espacio entre la cortical palatina y la lámina vestibular fue rellenado con hueso autológo obtenido de la misma zona donante y del particulado de la segunda lámina ósea. Con el objetivo de conseguir sinéresis sin tensión, se libera el periostio del colgajo vestibular, suturando con sutura monofilamento no absorbible de poliéter 5.0 de Normon® mediante puntos simples y colchoneros. Se indica pauta antibiótica (amoxicilina + ac clavulánico 875 /125mg cada 8 h 7 días), antiinflamatoria y analgésica (dexketoprofeno 25 mg y paracetamol 1gr cada 8h 4 días). Asociado al acto se provisionalizó la función estética con una prótesis parcial removible en la zona tratada. A las dos semanas se retira la sutura observando el cierre total del tejido blando (Figura 2).
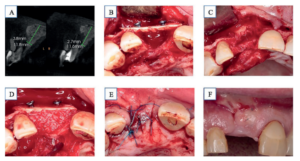
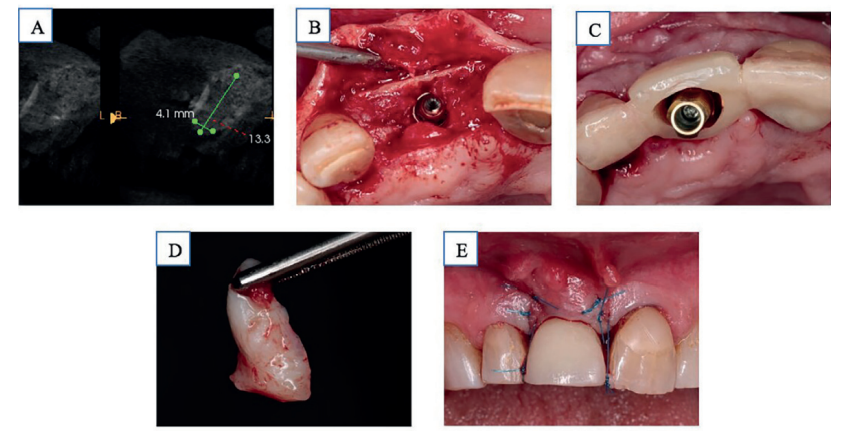
La revascularización del injerto óseo autólogo necesita aproximadamente 4 meses, transcurrido ese tiempo se realizó un nuevo estudio radiológico mediante CBCT para comprobar la integración del injerto en el lecho receptor, observando una ganancia en anchura de 4 mm en la zona más coronal del reborde alveolar y de 7 mm en la zona media y apical. Insertando un IOI de 3,5 x 10 mm (Top DM, Bioner® ), con una estabilidad primaria de 40 Nw. La localización del módulo crestal del IOI fue infraósea a 3 mm de la cresta y a 5 mm caudal del margen gingival ideal para obtener un adecuado contorno gingival mediante el uso de una prótesis fija provisional en anoclusión. Con el objetivo de aumentar el volumen y calidad de los tejidos blandos se realizó un injerto de tejido conectivo de la tuberosidad, preparando en la zona receptora vestibular un sobre, suturándose el injerto y realizando puntos suspensorios en interproximal para traccionar coronalmente el colgajo vestibular, prescribiendo tratamiento farmacológico al uso y retirando la sutura a las 2 semanas (Figura 3).
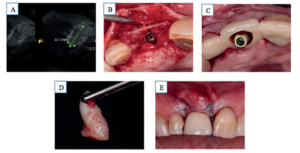
Postexodoncia la reabsorción ósea alveolar en altura y anchura es inevitable; la cresta tiende a disminuir aproximadamente un 25% en el primer año y gradualmente hasta en un 40% al tercer año. Para solventar este proceso se requieren aumentos de tejidos duros y blandos6 . Los aumentos de estos tejidos están indicados para mejorar las funciones principales del sistema estomatognático, así como la estética, higiene y estabilidad tisular a largo plazo. Esta reconstrucción puede realizarse mediante procedimientos de aumento óseo o con injertos de tejido conectivo7 . Por lo que la combinación de ambas técnicas permite la inserción del IOI en una posición tridimensionalmente correcta y obtener un grosor de tejido blando adecuado para permitir el acondicionamiento del área protésica7,8 .
La realización de técnicas regenerativas de los procesos alveolares dificulta perioperatoriamente el cierre primario del tejido blando, por lo que es necesario desplazar el colgajo coronalmente para cubrir el injerto sin tensión; sin embargo, el avance del colgajo puede producir la pérdida de altura vestibular y el desplazamiento de la LMG6,9. Por ello, la literatura describe diferentes alternativas como el colgajo de avance coronal, injertos de tejido conectivo o el rotado de paladar. Los injertos de tejido blando carecen de vascularización debiendo nutrirse del lecho receptor; sin embargo, los colgajos rotados tienen vasos sanguíneos por estar pediculados, siendo más predecibles y registrando una mayor tasa de supervivencia en áreas poco vascularizadas. El aumento de estos tejidos se puede realizar pre o perioperatoriamente, simultaneándolos a procedimientos de injerto óseo6,9,10 .
Así mismo, los procedimientos de aumento óseo registran diferentes tasas de éxito. Histológicamente, la revascularización del injerto óseo es más rápida si éste no se compone exclusivamente de hueso cortical. El hueso mandibular, como el iliaco tiene mucho componente cortical y muy poco esponjoso por lo que muestra una menor tasa de resorción, pero necesitan el doble de tiempo para revascularizarse. Sin embargo, se ha demostrado que casi la mitad de estos injertos se reabsorben a los seis meses5,11,12. Por lo expuesto, la técnica SBBT aporta las ventajas de ambos tipos de hueso, al utilizar bloques laminados finamente y hueso particulado en el espacio creado, favoreciendo una más rápida revascularización1,5 .
Para conseguir un buen resultado estético y funcional el IOI debe ser insertado en una posición tridimensionalmente correcta. El uso de pilares transepiteliales definitivos perioperatoriamente evita la desconexión y reconexión de los mismos asociada a una mayor pérdida ósea marginal, por mejorar la adaptación del tejido blando y reducir la contaminación bacteriana en la interfaz implante-pilar13 .
Dado que la literatura consultada registra que la presencia de un adecuado grosor del tejido blando se asocia a un mayor éxito del tratamiento rehabilitador, se decidió realizar en el mismo tiempo quirúrgico la inserción del IOI y un injerto de tejido conectivo procedente de la tuberosidad, éste forma una barrera protectora de tejido conectivo supracrestal alrededor del IOI o pilar, éstas fibras de colágeno tendrán una disposición circular alrededor del módulo crestal del IOI que evita la migración apical del epitelio de unión desfavoreciendo la reabsorción ósea14 .
El protocolo descrito debe tener como objetivo lograr al menos 2 mm de espesor de tejido blando. El manejo de estos tejidos con la restauración provisional debe realizarse en el área de contorno crítico y subcrítico. El primero soporta la arquitectura del margen gingival, mientras que el subcrítico se diseña para proporcionar un espacio regenerativo mediante una configuración cóncava8,15. Las restauraciones provisionales a nivel del IOI muestran un papel esencial, especialmente en la zona estética, al modificar la arquitectura de los tejidos blandos periimplantarios y crear un perfil de emergencia adecuado para lograr un buen resultado estético16 .
La rehabilitación con implantes dentales en sector anterior requiere un buen manejo tanto del tejido duro y blando. La regeneración ósea mediante SBBT es una técnica predecible y con altas tasas de éxito en el aumento óseo tanto horizontal y vertical.
El manejo del tejido blando mediante colgajos o injertos permite ganar el volumen perdido, siendo necesaria su estabilización asociada al uso de prótesis provisionales para manejar los perfiles de emergencia de la restauración protésica y obtener unos requisitos estéticos y funcionales adecuados.
Khoury F, Hanser T. Mandibular bone block harvesting from the retromolar region: a 10-year prospective clinical study. Int J Oral Maxillofac Implants 2015;30: 688-97.
Restoy-Lozano A, Dominguez-Mompell JL, Infante-Cossio P, Lara-Chao J, Lopez-Pizarro V. Calvarial bone grafting for three-dimensional reconstruction of severe maxillary defects: a case series. Int J Oral Maxillofac Implants 2015;30: 880-90.
Starch-Jensen T, Becktor JP. Maxillary alveolar ridge expansion with split-crest technique compared with lateral ridge augmentation with autogenous bone block graft: a systematic review. J Oral Maxillofac Res 2019;10(4): e2.
Bastos AS, Spin-Neto R, Conte-Neto N, Galina K, Boeck-Neto RJ, Marcantonio C, Marcantonio E, Marcantonio E Jr. Calvarial autogenous bone graft for maxillary ridge and sinus reconstruction for rehabilitation with dental implants. J Oral Implantol 2014;40: 469-78.
Sparks DS, Saleh DB, Rozen WM, Hutmacher DW, Schuetz MA, Wagels M. Vascularised bone transfer: History, blood supply and contemporary problems. Plast Reconstr Aesthet Surg 2017;70: 1-11.
Jung GU, Pang EK, Park CJ. Anterior maxillary defect reconstruction with a staged bilateral rotated palatal graft. J Periodontal Implant Sci 2014;44: 147-55.
Akcalı A, Schneider D, Ünlü F, Bıcakcı N, Köse T, Hämmerle CH. Soft tissue augmentation of ridge defects in the maxillary anterior area using two different methods: a randomized controlled clinical trial. Clin Oral Implants Res 2015;26: 688- 95.
Testori T, Weinstein T, Scutellà F, Wang HL, Zucchelli G. Implant placement in the esthetic area: criteria for positioning single and multiple implants. Periodontol 2000 2018;77: 176-96.
De Stavola L, Tunkel. The role played by a suspended external-internal suture in reducing marginal flap tension after bone reconstruction: a clinical prospective cohort study in the maxilla. Int J Oral Maxillofac Implants 201429:921-6.
Burkhardt R, Lang NP. Role of flap tension in primary wound closure of mucoperiosteal flaps: A prospective cohort study. Clin Oral Implants Res 2010;21: 50–4
Smolka W. Calvarial grafts for alveolar ridge reconstruction prior to dental implant placement: an update. Oral Maxillofac Surg 2014;18: 381-5.
Mertens C, Decker C, Seeberger R, Hoffmann J, Sander A, Freier K. Early bone resorption after vertical bone augmentation a comparison of calvarial and iliac grafts. Clin Oral Implants Res 2013;24: 820–85.
Momen A Atieh, Andrew Tawse-Smith, Nabeel H. M. Alsabeeha, Sunyoung Ma, Warwick J. the “one abutment – one time” protocol: a systematic review and metaanalysis. J Periodontol 2017;88: 1173-85.
Rodríguez X, Vela X, Calvo-Guirado JL, Nart J, Stappert CF. Effect of platform switching on collagen fiber orientation and bone resorption around dental implants: a preliminary histologic animal study. Int J Oral Maxillofac Implants 2012;27: 1116- 22.
González-Martín O, Lee E, Weisgold A, Veltri M, Su H. Contour management of implant restorations for optimal emergence profiles: guidelines for immediate and delayed provisional restorations. Int J Periodontics Restorative Dent 2020;40: 61-70.
Wittneben JG, Buser D, Belser UC, Brägger U. Peri-implant soft tissue conditioning with provisional restorations in the esthetic zone: the dynamic compression technique. Int J Periodontics Restorative Dent 2013;33: 447-55.

Alba Gil, Ana
Alumna del Máster en Cirugía Bucal e Implantología, Universidad Rey Juan Carlos.
Ortega Concepción, Daniel
Profesor del Máster en Cirugía Bucal e Implantología, Universidad Rey Juan Carlos.
Peña Cardelles, Juan Francisco
Profesor del Máster en Cirugía Bucal e Implantología, Universidad Rey Juan Carlos.
Domínguez Mompell, José Luis
Profesor del Máster en Cirugía Bucal e Implantología, Universidad Rey Juan Carlos.
Lara Chao, Juan
Profesor del Máster en Cirugía Bucal e Implantología, Universidad Rey Juan Carlos.
Gómez de Diego, Rafael
Profesor del Máster en Cirugía Bucal e Implantología, Universidad Rey Juan Carlos.